|
|
Сыпной тиф (болезнь Брилла-Цинссера) ⇐ ПредыдущаяСтр 2 из 2 Сыпной тиф (возбудитель – Rickettsia prowazekii) – острая антропонозная инфекция с трансмиссивным механизмом передачи, характеризующаяся развитием генерализованного васкулита и проявляющаяся тяжелой интоксикацией, фебрильной лихорадкой, розеолезно-петехиальной сыпью, поражением нервной системы. Болезнь Брилла-Цинссера – рецидив сыпного тифа, возникающий через многие годы после первичного заболевания, характеризуется относительно легким течением, но типичными для сыпного тифа клиническими проявлениями. Опорные клинические признаки: - подъем температуры тела до 39-40°С в течение 2 - 3-х дней; - мучительная нестерпимая головная боль; - бессонница; - беспокойство, эйфория, возбуждение, раздражительность; - нарушение сознания – нарушение ориентировки во времени и пространстве, торопливая смазанная речь, приступы буйства, делирий (при тяжелой форме); - одутловатость, гиперемия лица, блестящие глаза, инъекция сосудов склер («кроличьи глаза»); кровоизлияния в конъюнктиву; - сыпь розеолезная и петехиальная на коже груди, боковых поверхностях туловища, спины, сгибательных поверхностях конечностей; - менингеальный синдром (ригидность затылочных мышц, положительные симптомы Кернига, Брудзинского); - тремор языка, невозможность высунуть язык за пределы нижних зубов, его толчкообразные движения (симптом Говорова-Годелье); - сглаженность носогубной складки, нистагм; - тахикардия, снижение артериального давления; - увеличение печени и селезенки. Осложнения: острая сердечно-сосудистая недостаточность, психоз, пролежни, тромбозы, тромбофлебиты. Эпидемиологический анамнез: контакт с больным сыпным тифом или болезнью Брилла-Цинссера; при наличии педикулеза - контакт с больным с высокой лихорадкой не установленной этиологии. Инкубационный период 6 - 25 дней. Для болезни Брилла-Цинссера – указание на перенесенный в прошлом сыпной тиф. На вызове: больные с подозрением на сыпной тиф или болезнь Брилла-Цинссера подлежат обязательной госпитализации в инфекционный стационар и помещаются в боксы или полубоксы. Транспортировка щадящая, на носилках, наблюдение за поведением больного.
Лихорадка Западного Нила Лихорадка Западного Нила (возбудитель - вирус Западного Нила, рода Flavivirus семейства Flaviviridae, группа В) - острое трансмиссивное заболевание, характеризующееся лихорадкой, серозным менингитом (энцефалитом), системным поражением слизистых оболочек и полилимфаденитом. Опорные клинические признаки: - быстрое повышение температуры тела до 38-40°С, озноб; - продолжительность лихорадки в среднем 5-7 дней; - ремитирующий характер температурной кривой с периодическими ознобами и повышенной потливостью; - выраженная интоксикация: · мучительная головная боль, боли в глазных яблоках; · распространенные мышечные боли (сильные в мышцах шеи и пояснице); · артралгии (без воспаления суставов); · многократная рвота (на высоте интоксикации); · резкая общая слабость, сохраняющаяся после снижения температуры тела; - яркая гиперемия конъюнктив век (конъюнктивит) и инъекция сосудов склер (склерит); - гиперемия кожи, редко – сыпь; - гиперемия слизистых оболочек мягкого и твердого неба; - увеличение периферических лимфатических узлов; - умеренное увеличение печени и селезенки (в половине случаев); - менингеальный синдром (серозный менингит в 50% случаев); - рассеянная очаговая симптоматика (горизонтальный нистагм, асимметрия глазных щелей, снижение сухожильных рефлексов и др.). Осложнения: отек мозга, острая дыхательная недостаточность (энцефалит), острая сердечно-сосудистая недостаточность. Эпидемиологический анамнез: указание на пребывание в тропических и субтропических регионах (Северная и Восточная Африка, Азия, часто – страны Средиземноморья, южные регионы России); сведения об укусах комаров или нападении клещей в пределах инкубационного периода – 2 - 3 недели (чаще 3-6 дней). Учитывается сезонность (сезон активности комаров). Источники и резервуары инфекции – птицы и грызуны. На вызове: больные госпитализируются в инфекционный стационар по клиническим показаниям: лихорадка 39°С и выше; выраженная интоксикация, признаки менингита и/или энцефалита. Транспортировка на носилках, контроль за состоянием сердечно-сосудистой и дыхательной системы (оксигенотерапия, по показаниям – ИВЛ).
Желтая лихорадка Желтая лихорадка (возбудитель – арбовирус – Flavivirus febricis) — острое природно-очаговое трансмиссивное заболевание, передающееся через укусы комаров, характеризующееся острым началом, фебрильной лихорадкой, геморрагическим синдромом, желтухой, острой печеночно-почечной недостаточностью, шоком. Относится к инфекциям, подпадающим под действие Международных медико-санитарных правил и подлежащим международному санитарно-эпидемиологическому надзору. Решающее значение в диагностике имеет эпидемиологический анамнез: пребывание в природных очагах желтой лихорадки в тропических регионах Африки и Южной Америки в сроки инкубации — до 10 дней. Источники инфекции — животные; больной человек в период вирусемии. Механизм заражения — трансмиссивный; переносчик и основной резервуар — комары. Опорные клинические признаки: - внезапное начало заболевания; - двухволновая высокая фебрильная лихорадка, озноб; - выраженная интоксикация: головная боль, разлитые миалгии, сильные боли в пояснице; - возможны прострация, бред, психомоторное возбуждение; - гиперемия и одутловатость лица, шеи, верхних отделов груди, «кроличьи глаза»; в разгар заболевания – бледность, цианоз; - с 3–4 дня болезни появляется желтуха, усиливающаяся в разгар заболевания; - увеличенная болезненная печень; - геморрагический синдром – распространенные кровоизлияния в кожу, кровоточивость десен, носовые, желудочно-кишечные и другие кровотечения; - тахикардия/брадикардия, артериальная гипотензия; - олигурия или анурия. Осложнения: инфекционно-токсический шок, острая печеночная недостаточность, острая почечная недостаточность, отек головного мозга. На вызове: в случае подозрения на желтую лихорадку больные подлежат обязательной госпитализации в инфекционный стационар. Тактика оказания помощи больным строится согласно соответствующим федеральным и региональным инструкциям и рекомендациям. При развитии осложнений неотложные лечебные мероприятия начинают на догоспитальном этапе (см. Лечение на догоспитальном этапе) и продолжают в отделении реанимации и интенсивной терапии. Транспортировка больного на носилках.
Лечение Больному с фебрильной лихорадкой · жаропонижающие средства (A, 1+): парацетамол 500 мг или метамизол натрия 500 мг показаны: ü при высокой температуре тела (≥ 39◦С); ü при температуре тела ≥ 38◦С - пациентам пожилого возраста, больным с сопутствующими заболеваниями, при индивидуальной плохой переносимости лихорадки; · пузырь со льдом к голове и крупным сосудам (D, 3); · при тяжелой интоксикации - инфузионная дезинтоксикационная терапия (раствор декстрозы 5%, раствор натрия хлорида 0,9%, натрия хлорида раствор сложный [калия хлорид+кальция хлорид+натрия хлорид], другие кристаллоидные растворы в объеме 400 – 500 мл) (A, 1+). При признаках ИТШ (А, 1++): внутривенное введение кристаллоидных растворов (лактосол 500 мл и др.) или раствор натрия хлорида 0,9% 400 мл; при ИТШ II – III стадии — коллоидные растворы (декстран 400 мл); фуросемид 40 мг внутривенно струйно; преднизолон 120 мг внутривенно; по показаниям допамин 200 мг в 250 мл 0,9% раствора натрия хлорида (10-20 мкг/кг/мин) внутривенно медленно 5–8 капель в минуту; антибактериальная терапия соответственно предполагаемой нозологической форме; при невозможности предположить этиологию заболевания — антибиотики широкого спектра действия. При отеке-набухании головного мозга (А, 1++): преднизолон 60 – 120 мг внутримышечно; фуросемид 80 мг внутривенно; При судорогах, психомоторном возбуждении (А, 1++): - магния сульфат– 25% раствора 4-8 мл (1-2 г) внутривенно; раствор магния сульфата в ампулах разбавляют инъекционными растворами: 0,9% натрия хлорида или 5% декстрозы; - диазепам – 10 - 20 мг (0,5% раствор 2–4 мл внутримышечно); - метамизол натрия 2 мл 50% раствора внутримышечно.
При острой печеночной недостаточности: · немедленная госпитализация, в случае нарушения сознания транспортировка больного проводится в положении на боку со слегка запрокинутой головой; · дезинтоксикационная терапия (A, 1+): - внутривенное капельное введение 5% раствора декстрозы 800 мл с добавлением 10 ЕД инсулина и 10–20 мл раствора калия и магния аспарагината; - фуросемид 40 мг, внутривенно струйно, медленно; - аскорбиновая кислота 5% раствор 5 мл внутривенно; - глюкокортикостероиды: преднизолон 60–120 мг внутривенно капельно. Особенности оказания скорой медицинской помощи на догоспитальном этапе при менингококковой инфекции, дифтерии, чуме, лихорадке Западного Нила При генерализованной форме менингококковой инфекции (кроме менингококкемии): Ø бензилпенициллин 3 млн ЕД внутримышечно, при позднем поступлении (более 1 суток) - 4 млн ЕД внутримышечно или внутривенно или цефтриаксон 2 г в 10 мл 0,9% раствора натрия хлорида внутривенно (B, 2++); Ø профилактика развития отека-набухания головного мозга (A, 1++): ü преднизолон 60 мг внутримышечно; ü фуросемид 40 мг внутримышечно.
При менигококкемии (менингококковом сепсисе): Ø хлорамфеникол 2 г внутримышечно, внутривенно (B, 1++); Ø при ИТШ — противошоковая терапия (A, 1++); Ø при острой недостаточности надпочечников (синдром Уотерхауса-Фридериксена) противошоковые мероприятия дополняют введением глюкокортикостероидных гормонов с заместительной целью (B, 2++): ü гидрокортизона гемисукцинат 100 – 150 мг внутривенно струйно; ü гидрокортизона гемисукцинат 100 – 150 мг в 500 мл в равных количествах 0,9% раствора натрия хлорида и 5% раствора декстрозы внутривенно капельно в течение 3 – 4 часов со скоростью 40 – 100 капель в мин; ü гидрокортизона ацетат (суспензия) 50 – 75 мг внутримышечно; ü дезоксикортон (5 мг) 1 мл внутримышечно. Гидрокортизон вводят внутривенно до купирования коллапса и повышения артериального давления выше 100 мм рт.ст. При дифтерии: Ø при ИТШ — противошоковая терапия (A, 1++); Ø при острой дыхательной недостаточности (B, 2+): ü ингаляция увлажненного кислорода через носовые катетеры; ü при стенозе гортани и признаках ОДН II–III степени — интубация трахеи, трахеостомия (предпочтительна при нисходящем крупе). При чуме: лечение начинают немедленно, не ожидая лабораторного подтверждения диагноза (антибактериальная терапия после забора материала для бактериологического исследования); · бубонная форма (B, 2+) - стрептомицин 500 мг внутримышечно; - или гентамицин 160 мг внутримышечно; - или цефтриаксон 2 г внутримышечно; - или цефотаксим 2 г внутримышечно
· генерализованная форма (легочная и септическая) (B, 2+) - цефтриаксон 1 г и гентамицин 0,08 г внутримышечно или внутривенно; или ципрофлоксацин 0,2 г и цефтриаксон 1г внутривенно
При ИТШ – противошоковая терапия (A, 1++). При острой дыхательной недостаточности (B, 2+): ü ингаляция кислородно-воздушной смеси; ü при ОДН II–III степени — интубация трахеи, трахеостомия, по показаниям – ИВЛ.
При лихорадке Западного Нила (C, 2-): - при тяжелой менингоэнцефалитической форме – ингаляция кислородно-воздушной смеси; - по показаниям – перевод на ИВЛ; - помощь при отеке-набухании головного мозга.
Что нельзя делать – Вводить бактерицидные средства при менингококковом сепсисе (опасность развития/прогрессирования инфекционно-токсического шока). – Транспортировать больного брюшным тифом пешком, расширять двигательный режим (опасность прободения кишечной стенки). – Проводить глубокую пальпацию живота больному брюшным тифом (опасность прободения кишечной стенки). – Применять анальгин и аспирин при тяжелом течении гриппа (усугубление геморрагического синдрома). – Назначать подросткам аспирин при подозрении на ОРВИ (риск развития синдрома Рейе). – Требует осторожности назначение жаропонижающих средств при гриппе (риск развития коллапса при высокой фебрильной лихорадке и гиперпирексии). – Применять при дифтерии сердечные гликозиды. – Назначать глюкокортикостероиды больному чумой без признаков ИТШ (угнетение фагоцитоза и замедление санации организма).
Дальнейшее ведение пациента Показания к доставке в стационар больного с лихорадкой инфекционного генеза 1. Клинические: - обязательная госпитализация пациентов с подозрением на лептоспироз, ГЛПС, малярию, дифтерию, менингококковую инфекцию, брюшной тиф; - тяжелые и среднетяжелые формы заболевания с фебрильной лихорадкой и выраженной интоксикацией (например, грипп — при наличии менингизма, геморрагического синдрома, гиперпирексии); - осложненные формы болезни; - отсутствие эффекта от лечения на дому; - лица с тяжелой сопутствующей патологией, - пациенты пожилого и старческого возраста.
2. Эпидемиологические: - инфекции, на которые распространяются Международные медико-санитарные правила (с соблюдением всех необходимых мероприятий для ограничения распространения этих инфекций с момента их выявления) — чума, желтая лихорадка, контагиозные геморрагические вирусные лихорадки; - антропонозы с риском распространения инфекции (менингококковая инфекция, брюшной тиф, сыпной тиф); - невозможность соблюдения противоэпидемического режима по месту жительства (грипп).
При наличии показаний для госпитализации больного с подозрением на инфекционное заболевание доставляют в инфекционную больницу или инфекционное отделение многопрофильного стационара. При выявлении инфекций, подпадающих под действие Международных медико-санитарных правил, тактика оказания помощи больному строится согласно соответствующим федеральным и региональным инструкциям и рекомендациям.
Прогноз Развитие инфекционно-токсического шока и других осложнений при лихорадках инфекционного генеза значительно ухудшает прогноз, а несвоевременная и/или проводимая не в полном объеме терапия делает прогноз неблагоприятным.
 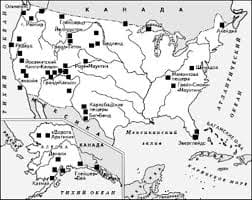 Система охраняемых территорий в США Изучение особо охраняемых природных территорий(ООПТ) США представляет особый интерес по многим причинам... 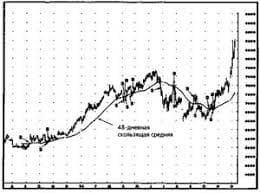 Что вызывает тренды на фондовых и товарных рынках Объяснение теории грузового поезда Первые 17 лет моих рыночных исследований сводились к попыткам вычислить, когда этот...  ЧТО ПРОИСХОДИТ ВО ВЗРОСЛОЙ ЖИЗНИ? Если вы все еще «неправильно» связаны с матерью, вы избегаете отделения и независимого взрослого существования... 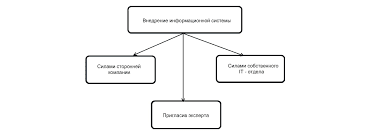 Что делает отдел по эксплуатации и сопровождению ИС? Отвечает за сохранность данных (расписания копирования, копирование и пр.)... Не нашли то, что искали? Воспользуйтесь поиском гугл на сайте:
|