|
|
Метаболический синдром: современные представления о патогенезе, основные клинические проявления, подходы к лечению.Метаболический синдром (МС, синдром Х) – комплекс метаболических, гормональных и клинических нарушений, имеющих в основе инсулинорезистентность и компенсаторную гиперинсулинемию и являющихся модифицируемыми факторами повышенного риска развития ИБС и ее осложнений, а также сахарного диабета 2 типа. Клиническое значение метаболического синдрома: при его наличии повышенный риск развития сахарного диабета, сердечно-сосудистых заболеваний, инсульта, сердечно-сосудистой и общей смертности. Современные представления о патогенезе МС: 1. Объединяющая основа всех проявлений МС – первичная инсулинорезистентность (снижение реакции инсулинчувствительных тканей на инсулин при его достаточной концентрации) и сопутствующая системная гиперинсулинемия, которая является с одной стороны компенсаторной (необходимой для преодоления инсулинорезистентности и поддержания нормального транспорта глюкозы в клетки), а с другой стороны – патологической (способствующей возникновению и развитию метаболических, гемодинамических и органных нарушений, приводящих в конечном итоге к развитию СД 2 типа, ИБС и других проявлений атеросклероза) 2. Причины развития инсулинорезистентности: а) наследственная предрасположенность (полигенное нарушение, имеют значение мутации генов субстрата инсулинового рецептора СИР-1, гликогенсинтетазы, гормончувствительной липазы, b3-адренорецепторов, ФНОa, молекулярные дефекты белков, передающих сигналы инсулина) б) нейрогуморальные нарушения, сопутствующие висцеральному абдоминальному ожирению (повышение кортизола, инсулина, норадреналина, снижение прогестерона, соматотропного гормона, повышение у женщин и снижение у мужчин тестостерона) – способствуют развитию инсулинорезистентности и метаболическим нарушениям в) висцеральное абдоминальное ожирение - висцеральные адипоциты имеют высокую плотность b3-Ар, рецепторов кортикостероидов и антрогенов и низкую плотность a2-Ар, рецепторов к инсулину, что определяет высокую чувствительность ткани к липолитическому действия КА и низкую – к антилиполитическому действию инсулина ® интенсивный липолиз в висцеральных адипоцитах ® выделение большого количества свободных жирных кислот (СЖК) в портальную циркуляцию ® препятствие СЖК связыванию инсулина гепатоцитами ® инсулинорезистентность на уровне печени, снижение экстракции инсулина печенью ® системная гиперинсулинемия ® усиление периферической инсулинорезистентности; жировая ткань также обладает эндокринной функцией и синтезирует ряд БАВ (ФНОa, лептин и др.), которые в свою очередь способствуют инсулинорезистентности г) гиподинамия - сопровождается снижением транслокации транспортеров глюкозы (ГЛЮТ-4) в мышечных клетках д) избыточное потребление животных жиров, содержащих насыщенные жирные кислоты - приводит к структурным изменениям фосфолипидов мембран клеток и нарушению экспрессии генов, контролирующих Основные клинические проявления метаболического синдрома: а) висцеральное абдоминальное ожирение б) инсулинорезистентность и гиперинсулинемия – основные факторы, ведущие к СД 2 типа у лиц с наследственной предрасположенностью; инсулинорезистентность ® снижение утилизации глюкозы периферическими тканями, повышение продукции глюкозы печенью ® гипергликемия ® постоянная стимуляция бета-клеток поджелудочной железы, воздействие повышенной концентрации СЖК на бета-клетки (феномен липотоксичности) ® секреторная дисфункция бета-клеток с прогрессирующим нарушением секреции инсулина ® СД 2 типа ® гипергликемия ® дальнейшее прогрессирование секреции инсулина бета-клетками (феномен глюкозотоксичности) ® усугубление периферической инсулинорезистентности в) дислипидемия: липидная триада - сочетание гипертриглицеридемии, низкого уровня ХС ЛПВП и высокого уровня ХС ЛПНП г) артериальная гипертензия – является чаще всего одним из первых клинических проявлений метаболического синдрома д) нарушение толерантности к глюкозе, сахарный диабет 2 типа е) ранний атеросклероз, ишемическая болезнь сердца ж) нарушения гемостаза в сторону гиперкоагуляции - обусловлено как повышением уровня фибриногена, так и снижением уровня ингибиторов фибринолиза з) гиперурикемия и подагра и) микроальбуминурия к) гиперандрогения Критерии диагностики метаболического синдрома: Основной признак: центральный (абдоминальный) тип ожирения - окружность талии более 80 см у женщин и более 94 см у мужчин. Дополнительные критерии 1) артериальная гипертензия (АД ≥ 140/90 мм рт. ст.) 2) повышение уровня триглицеридов (≥ 1,7 ммоль/л) 3) снижение уровня ХС ЛПВП (<1,0 ммоль/л у мужчин; <1,2 ммоль/л у женщин) 4) повышение уровня ХС ЛПНП > 3,0 ммоль/л 5) гипергликемия натощак (глюкоза в плазме крови натощак ≥ 6,1 ммоль/л) 6) нарушение толерантности к глюкозе (глюкоза в плазме крови через 2 часа после нагрузки глюкозой в пределах ≥ 7,8 и ≤ 11,1 ммоль/л) Наличие у пациента центрального ожирения и 2-х из дополнительных критериев является основанием для диагностирования у него метаболического синдрома. Схема обследования больных с риском метаболического синдрома на стадии доклинических проявлений: - выявление наследственной предрасположенности к ожирению, СД, ИБС, АГ - социальный анамнез (особенности образа жизни, пищевые привычки) - антропометрические измерения (рост, вес, ИМТ, окружность талии и бедер) - мониторинг артериального давления, ЭКГ - определение биохимических показателей уровня триглицеридов, холестерина ЛПВП, ЛПНП, апо-В плазмы - определение глюкозы крови натощак и инсулина крови натощак, проведение по показаниям теста толерантности к глюкозе Подходы к лечению метаболического синдрома Цель лечения: максимальное снижение общего риска сердечно-сосудистой заболеваемости и летальности. 1) мероприятия, направленные на уменьшение массы тела: - рациональное питание (ограничение потребления жира до 25-30% от суточной нормы калорий, быстроусвояемых углеводов; введение в рацион пищевых волокон; уменьшение потребления соли) - увеличение физической активности - снижение потребления алкоголя, отказ от курения - орлистат (ксеникал) 120 мг 3 раза/сут внутрь во время еды – препятствует всасыванию пищевых жиров, оказывая тормозное влияние на липазы ЖКТ 2) пероральные сахароснижающие лекарственные средства, уменьшающие инсулинорезистентность и гиперинсулинемию (метформин в таб. 850 мг, вначале по 1 таб./сут с постепенным увеличением дозы до достижения эффекта до 2-3 таб/сут – повышает чувствительно тканей к инсулину, усиливает периферическую утилизацию глюкозы, тормозит глюконеогенез в печени, уменьшает всасывание углеводов из ЖКТ) 3) при выраженной дислипидемии, не поддающейся корекции диетотерапией, - гиполипидемические препараты - статины (ловастатин, симвастатин, правастатин) или фибраты. 4) лечение СД 2 типа (пероральные сахароснижающие ЛС) и артериальной гипертензии (предпочтительнее всего ИАПФ, блокаторы кальциевых каналов, a1-адреноблокаторы, селективные b-блокаторы)   ЧТО ПРОИСХОДИТ ВО ВЗРОСЛОЙ ЖИЗНИ? Если вы все еще «неправильно» связаны с матерью, вы избегаете отделения и независимого взрослого существования... 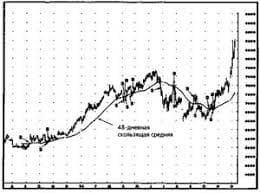 Что вызывает тренды на фондовых и товарных рынках Объяснение теории грузового поезда Первые 17 лет моих рыночных исследований сводились к попыткам вычислить, когда этот...  Конфликты в семейной жизни. Как это изменить? Редкий брак и взаимоотношения существуют без конфликтов и напряженности. Через это проходят все... 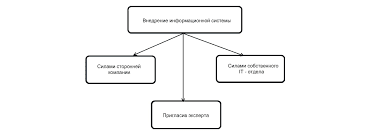 Что делает отдел по эксплуатации и сопровождению ИС? Отвечает за сохранность данных (расписания копирования, копирование и пр.)... Не нашли то, что искали? Воспользуйтесь поиском гугл на сайте:
|