|
|
РОЛЬ МИКРООРГАНИЗМОВ В ОБРАЗОВАНИИ ЗУБНЫХ БЛЯШЕКЗубные бляшки — это скопления бактерий в матриксе органических веществ, главным образом протеинов и полисахаридов, приносимых туда слюной и продуцируемых самими микроорганизмами (рис. 25.1). Различают над- и поддесневые бляшки.
Первые имеют патогенетическое значение при развитии кариеса зубов, вторые — при развитии патологических процессов в пародонте. Процесс бляшкообразовання начинается с взаимодействия гликопротеинов слюны с поверхностью зуба, причем кислые группы гликопротеинов соединяются с ионами кальция зубной эмали, а основные взаимодействуют с фосфатами гидроксиапатитов. Таким образом, на поверхности зуба образуется пленка- пелликула. Участие микроорганизмов в ее образовании не обязательно, но их присутствие активизирует процесс. Первые микробные клетки оседают в углублениях на поверхности зуба. Размножаясь, они заполняют все углубления, а затем переходят на гладкую поверхность зуба. В это время наряду с кокками появляется большое количество палочек, нитевидных форм бактерий и описанных выше «кукурузных початков». Весь процесс адгезии происходит очень быстро: через 5 мин количество бактериальных клеток на 1 см2 увеличивается с 103 до 105 — 106. В дальнейшем скорость адгезии замедляется и в течение примерно 8 ч остается стабильной. Через 1 — 2 дня количество прикрепившихся бактерий вновь увеличивается, достигая концентрации 107 — 108. При формировании зубных бляшек в этот период особая роль принадлежит оральным стрептококкам. Так, в течение первых 8 ч количество клеток S. sanguis в бляшках составляет 15 — 35 % общего количества микроорганизмов, а ко 2-му дню — 70%. S. salivatius в бляшках обнаруживается лишь в течение первых 15 мин. Затемкним присоединяются вейллонеллы, коринебактерии и актиномицеты. На 9 — 11-й день появляются фузиформные бактерии, количество которых быстро возрастает. Таким образом, при образовании бляшек вначале превалирует аэробная и факультативная анаэробная микрофлора, которая резко понижает окислительно-восстановительный потенциал в данной области, создавая тем самим условия для развития строгих анаэробов. Микрофлора бляшек на зубах верхней и нижней челюстей различается по составу: на бляшках зубов верхней челюсти чаще обитают стрептококки и лактобактерии, на бляшках зубов нижней челюсти — вейллонеллы и нитевидные бактерии. Актиномицеты выделяются из бляшек обеих челюстей в одинаковом количестве. Такое распределение микрофлоры объясняется различными значениями рН среды. Бляшкообразование на поверхности фиссур и межзубных промежутков, где превалируют грамположительные кокки и палочки при отсутствии анаэробов, происходит иначе. Первичная колонизация идет очень быстро и уже в 1-й день достигает максимума. В дальнейшем количество бактериальных клеток в течение длительного времени остается постоянным. Таким образом, здесь не происходит замены аэробной микрофлоры анаэробной, которая наблюдается в бляшках гладкой поверхности зубов. На развитие зубных бляшек во многом влияют количество и состав потребляемой пищи, в частности углеводов. В результате ферментативной деятельности оральных стрептококков и лактобактерий происходит расщепление сахарозы с образованием большого количества молочной кислоты, что резко снижает среды. Дальнейший распад образовавшейся молочной кислоты вейллонеллами, нейссериями и другими микроорганизмами приводит к накоплению уксусной, пропионовой, муравьиной и других органических кислот, которые также участвуют в бляшкообразовании. При избыточном потреблении сахарозы и других углеводов происходит образование внутри- и внеклеточных полисахаридов. Первые близки к гликогену и могут использоваться бактериальной клеткой как запасные питательные вещества. При их разложении происходит образование молочной и других органических кислот, которые снижают значение рН среды и участвуют в бляшкообразовании. Однако при рН ниже 5,5 синтез внутриклеточных полисахаридов подавляется. Многие микроорганизмы полости рта, особенно S. mutаns, способны образовывать внеклеточные полисахариды — растворимый и нерастворимый глюкан (декодерам) и леван (фруктан). Растворимый глюкан и леван легко расщепляются как S. mutans, так и другими микроорганизмами. Нерастворимый глюкан активно участвует в процессе адгезии оральных микроорганизмов. Наряду с кислыми продуктами в результате метаболизма образуются щелочные продукты, например мочевина, аммиак и др., присутствие которых приводит к повышению значения рН в бляшках, что препятствует дальнейшему их развитию. I. КАРИЕС ЗУБОВ Кариес — это патологический процесс, при котором происходит деминерализация и размягчение твердых тканей зуба с последующим образованием полости. В норме зубная эмаль находится в состоянии динамического равновесия между постоянно протекающими процессами де- и реминерализации. Деминерализация обусловлена свободными ион а ми водорода Н+, главным источником которых являются органические кислоты — продукты метаболизма оральных микроорганизмов. Скорость разрушения эмали значительно повышается при снижении рН среды ниже 5. Большое значение для развития кариозного процесса имеет длительность контакта кислых продуктов с зубной эмалью. Кариес развивается на тех поверхностях зуба, которые находятся в длительном контакте с образовавшимися кислотами. Это приводит к постепенному увеличению микропространств между кристаллами эмалевых призм. В образовавшиеся мельчайшие дефекты проникают микроорганизмы и повреждают эмаль на участках, расположенных параллельно наружной и внутренней поверхности. Длительный процесс деминерализации завершается растворением устойчивого поверхностного слоя и образованием полости в зубе. К кариесогенным относят в первую очередь микроорганизмы, способные вызывать кариес в чистой культуре или в ассоциации с другими клетками у гнотобионтных животных. Наибольшее значение в развитии кариеса имеют оральные стрептококки S. mutans, S. sanguis, лактобактерии, актиномицеты (А. viscosus). Эти микроорганизмы являются представителями аутохтонной микрофлоры полости рта здоровых людей, но при определенных условиях могут играть этиопатогенетическую роль в кариесогенезе, поскольку они ферментируют многие углеводы. При этом рН в бляшках снижается до критического уровня (рН 5 и ниже). При расщеплении внутриклеточных бактериальных полисахаридов также образуются органические кислоты (молочная и др.), дополнительно снижающие рН в кариозной полости. Наряду с кислотообразованием патогенетическое значение имеет способность оральных микроорганизмов образовывать вне- и внутриклеточные полисахариды в результате микробной ферментации углеводов, особенно сахарозы. Из внеклеточных полисахаридов важное значение имеет нерастворимый глюкан, повышающий адгезию. Кроме того, внеклеточные полисахариды, заполняя весь объем бляшки или очага поражения, затрудняют процесс реминерализации, препятствуя поступлению в эмаль ионов кальция и фосфатов. На кариесогенную активность оральных микроорганизмов влияет слюна — ее агрегирующие факторы, которые, с одной стороны, способствуют прикреплению микробных клеток к поверхности зуба, а с другой — удаляют их при омывании полости рта. На равновесие между процессами де- и реминерализации влияют многие факторы — наличие в слюне бикарбоната, мочевины, ионов кальция, фосфора и другие. При снижении рН ниже критического уровня (рН 5) ионы кальция и фосфора выходят из зубной эмали в окружающую среду, при повышении значения рН они входят в состав эмали обратно. Способностью повышать значение рН и, следовательно, противокариотическим действием обладает система буферов бикарбонат — карбоновая кислота, а также протеин и сталин, находящиеся в слюне. Профилактика кариеса может быть направлена на уменьшение количества кариесогенных микроорганизмов в полости рта. Механическое удаление зубных бляшек нецелесообразно, поскольку на очищенную поверхность сразу же оседают новые бактериальные клетки, что приводит к быстрому восстановлению микрофлоры. Более эффективно применение различных бактерицидных и бактериостатических препаратов. Хорошие результаты получают с помощью антисептиков, в частности 0,2% хлоргексидина. При этом количество клеток S. mutans в зубных бляшках снижается на 80 — 85%, а в слюне — на 55%. Покрывая зубную поверхность, хлоргексидин не только оказывает на микроорганизмы бактерицидное действие, но и препятствует их адгезии, не нарушая при этом микробного равновесия. Угнетающим действием на микроорганизмы обладает фтор и его соединения, особенно соли ZnF2 и CuF2, а также пятиатомный спирт — ксилит, который нарушает процесс гликолиза у бактерий. Для профилактики кариеса используют химические ингибиторы, подавляющие определенные метаболические реакции у S. mutans. Например, фтор угнетает действие ферментов, участвующих в процессе гликолиза, к которым относятся: фосфатазы, энолазы и фосфоглицеромутазы. Это приводит к торможению кислотообразования. Подобным действием обладает N-лаурилсаркозинат и гидроацетат натрия. Возможно, что широкое включение монолаурина в продукты питания окажется эффективным средством профилактики кариеса. Для ингибирования продуцирования глюканов используют конденсированные фосфаты. Другой путь снижения кислотообразования и накопления глюканов — замена сахарозы другими углеводами (например, ксилозилфруктозилом и изомальтозилфруктозилом), при ферментативном расщеплении которых эти продукты не образуются. Основной защитный механизм местного иммунитета полости рта при кариесе состоит в способности SlgA препятствовать адгезии S. mutans. Обоснованное представление о защитной роли специфических, антител, относящихся к SlgA, легло в основу разработки методов специфической профилактики кариеса. Уже созданы первые варианты противокариесных вакцин, которые испытаны в экспериментальных моделях на животных. В ответ на иммунизацию такими вакцинами образуются специфические антитела класса SlgA, которые накапливаются в слюне и оказывают протективное действие на зубы, предотвращая развитие кариеса. Опасность такого рода вакцинации связана с наличием у S. mutans перекрестно-реагирующих антигенов с миокардом человека. Рассматриваются также возможности создания вакцин против Actinomyces viscosus, принимающего активное участие в патогенезе кариеса. ЗАБОЛЕВАНИЯ ПАРОДОНТА Известны разнообразные формы поражения пародонта. Этиологическая роль микроорганизмов установлена при различных формах гингивита и маргинального пародонтита. Все воспалительные процессы в пародонте начинаются с образования зубных бляшек, преимущественно субгингивальных, в результате колонизации поверхности зубов факультативными анаэробами, прежде всего А. viscosus и S. mutans. В дальнейшем к поверхности клеток этих бактерий могут прикрепляться другие, например, В. melaninogenicus, F. nucleatum, а также вейллонеллы, не способные к самостоятельной адгезии на поверхности зубов. При первичной колонизации зуба факультативные анаэробы снижают окислительно-восстановительный потенциал, создавая тем самым условия для размножения строгих анаэробов, имеющих большое патогенетическое значение в развитии заболеваний пародонта. Благоприятные условия для размножения анаэробных микроорганизмов создаются в глубине зубных бляшек. Здесь находятся преимущественно спирохеты и бактероиды. В поверхностных слоях бляшек микрофлора представлена главным образом S. mutans и чекоторыми актиномицетами. У больных с прогрессирующим пародонтитом встречаются преимущественно грамотрицательные облигатные анаэробы. Из субгингивальных бляшек выделено до 400 видов различных микроорганизмов, от- носящихся к родам Fusobacterium, Bacteroides, Actinomycetes, Peptococcus, Treponema и др. Замечено, что у беременных женщин резко увеличивается количество В. melaninogenicus, которые способны синтезировать из прогестерона и эстрадиола витамин К, необходимый для их роста. При заболеваниях пародонта в глубоких десневых карманах формируются благоприятные условия для развития строгих анаэробов. Многие анаэробные бактерии и в первую очередь В. gingivalis способны выделять токсические продукты и ферменты, обладающие цитотоксическим действием. Патогенетическое значение имеют такие микробные ферменты, как коллагеназа, протеаза, гиалуронидаза, нейраминидаза и др., способные разрушать ткани макроорганизма. В дальнейшем развитии процесса могут участвовать ферменты, секретируемые фагоцитирующими клетками — лизосомные гидролазы и нейтральные протеиназы фагоцитов, РНК-азы и ДНК-азы. Макрофаги, в большом количестве скапливающиеся в очаге воспаления, являются продуцентами простагландина Е2 и тромбоксана В2, которые обнаруживаются в тканях десен при заболеваниях пародонта. Более тяжелое течение воспалительного процесса при пародонтитах объясняется тем, что многие микроорганизмы, присутствующие при этом в большом количестве (В. melaninogenicus и др.), разрушают IgA и IgG своими ферментами. Снижая барьерную функцию слизистой оболочки, эти микроорганизмы облегчают проникновение и распространение в тканях пародонта токсичных продуктов, литических ферментов и субгингивальной микрофлоры. Пародонтит не связан с каким-либо специфическим возбудителем. Однако частота и постоянство выделения при этой форме заболевания таких микроорганизмов, как В. gingivalis,. viscosus, В. melaninogenicus и др., позволяют судить об их патогенетическом значении. Особенно часто при пародонтите встречается В. gingivalis. Его вирулентность связана с фимбриями, с помощью которых осуществляется адгезия, а также с наличием в клетках данных бактерий высоко- и низкомолекулярных липополисахаридов, которые участвуют в резорбции костной ткани, стимулируют выделение из кости кальция и снижают на 30 — 40 % продукцию коллагена. В присутствии гемина вирулентность В. gingivalis резко повышается. Повышенная кровоточивость десен при пародонтозе, способствующая накоплению в очаге гемина, является фактором, повышающим вирулентность В. glnglvalls. Кроме того, при заболеваниях пародонта увеличивается также количество А. viscosus, которые стимулируют приток лейкоцитов в очаге воспаления и выделяют вещество, вызывающее резорбцию кости. В патогенезе болезней пародонта существенная роль принадлежит не только микробным факторам, но и иммунопатологическим механизмам — иммунокомплексному и клеточному. На более поздних стадиях присоединяется аутоиммунный компонент патогенеза болезней пародонта. При этом возникает специфическая ответная иммунная реакция, проявляющаяся в гингивите- иммунном воспалении. При увеличении количества грамотрицательных бактерий и их разрушении выделяется эндотоксин, действие которого повышает образование IgM и уменьшает IgG. Антитела, относящиеся к IgG, вступая в реакции антиген- антитело, активируют систему комплемента, а при избытке анти- гена в тканях десен наступает аллергическая реакция Ш типа, ведущая к некрозу. Этому может способствовать токсическое действие эндотоксина. Некроз, охватывающий края десен, характерен для язвенного гингивита. Иммунопатогенез пародонтопатий можно разделить на две фазы: обратимую и необратимую. Обратимая фаза связана с нормальным иммунным ответом защитного характера со стороны местных тканей. Ее механизм обусловливается усиленным размножением грамотрицательных бактерий в десневых карманах и зубных бляшках. Микробные ферменты разрыхляют непроницаемый для бактерий барьер — краевой эпителий десны и создают условия для трансфузии эндотоксинов (ЛПС) в соединительную ткань. Микробные антигены, продукты распада клеток и обменные продукты зубной бляшки (хемоаттрактанты) провоцируют усиленную миграцию сегментоядерных лейкоцитов и макрофагов в краевой эпителий. По мере накопления специфических антител (IgG и IgM) они образуют иммунные комплексы с персистирующими антигенами микробной природы, что должно способствовать очищению от них слизистой оболочки рта. Захват и деградацию иммунных комплексов и продуктов их распада осуществляют мигрирующие в очаг воспаления фагоциты, активированные лимфокинами. Обратимая фаза клинически проявляется признаками местного воспаления — гингивита. Своевременное лечение прекращает массивное поступление антигенов и останавливает или ликвидирует воспаление десны. Однако если массивное поступление микробных антигенов не прекращается, мобилизованные защитные механизмы могут привести к деструкции тканей. Это происходит в связи с освобождением фагоцитирующими клетками лизосомных ферментов, среди которых наиболее активны нейтральные протеиназы: коллагеназа и эластаза. Они способны расщеплять денатурированный коллаген пародонтальной соединительной и костной тканей. При этом эпителий набухает и теряет прочную связь с твердыми тканями зуба. В результате образуется патологический десневой карман — входные ворота для вторичной гноеродной инфекции. В этом случае гингивит превращается в пародонтит. Необратимая, иммунопатологическая фаза прежде всего связана с сенсибилизацией Т-лимфоцитов аутоантигенами, образующимися при деструкции пародонта. Важную роль играют при этом микробные эндотоксины, которые усиливают сенсибилизацию лимфоцитов, а также могут вызывать поликлональную активацию В-лимфоцитов. Не исключена роль перекрестно реагирующих микробных и тканевых антигенов в индукции утраты естественной иммунологической толерантности к собственным антигенам. Возможно и нарушение баланса регуляторных субпопуляций Т-лимфоцитов, в результате чего утрачивается Т-супрессорный контроль ответа на аутоантигены. Так или иначе формируются механизмы аутоагрессии, приводящие к прогрессирующему, рецидивирующему, необратимому течению пародонтита с атрофией остеоцитов и альвеолярных отростков челюсти.  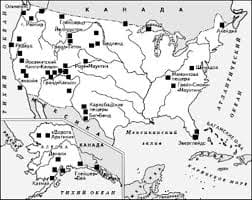 Система охраняемых территорий в США Изучение особо охраняемых природных территорий(ООПТ) США представляет особый интерес по многим причинам... 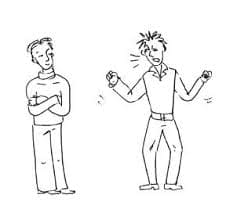 ЧТО ТАКОЕ УВЕРЕННОЕ ПОВЕДЕНИЕ В МЕЖЛИЧНОСТНЫХ ОТНОШЕНИЯХ? Исторически существует три основных модели различий, существующих между...  Конфликты в семейной жизни. Как это изменить? Редкий брак и взаимоотношения существуют без конфликтов и напряженности. Через это проходят все...  Что способствует осуществлению желаний? Стопроцентная, непоколебимая уверенность в своем... Не нашли то, что искали? Воспользуйтесь поиском гугл на сайте:
|