|
|
Небелковые азотсодержащие веществаОстаточный азот Остаточный азот – это сумма азота всех небелковых азотсодержащих веществ крови. В норме 14-28 ммоль/л. 1. Метаболиты: 1.1. аминокислоты (25%); 1.2. креатин (5%); 1.3. полипептиды, нуклеотиды (до 3,5%). 2. Конечные азотистые продукты: 2.1. мочевина (50%); 2.2. мочевая кислота (4%); 2.3. креатинин (2,5%); 2.4. индикан, аммиак. Гиперазотемия (азотемия). Причины: 1) Продукционный фактор – вследствие распада белков и увеличенного содержания АК в составе остаточного азота. Повышение аминокислот – гипераминоацидемия – при голодании, истощающих заболеваниях, гиперфункции щитовидной железы. 2) Ретенционный фактор – задержка азотистых шлаков в организме за счет нарушения функции почек. Напр., повышение мочевины, повышение креатинина (креатинин только фильтруется, но не реабсорбируется). При интенсивном распаде нуклеиновых кислот, подагре повышается мочевая кислота. При патологии мышц увеличивается креатин.
Углеводный обмен Глюкоза в капиллярной крови натощак 3,3-5,5 ммоль/л. 1. Гипергликемия (повышение глюкозы): 1.1. панкреатическая гипергликемия – при отсутствии инсулина, нарушении функции В-клеток поджелудочной железы (сахарный диабет I типа – инсулинзависимый); 1.2. внепанкреатическая гипергликемия – при гиперпродукции контринсулярных гормонов, нарушении инсулиновых рецепторов (сахарный диабет II типа – инсулиннезависимый). 2. Гипогликемия (снижение глюкозы): 2.1. панкреатическая гипогликемия – инсулина (опухоль поджелудочной железы); 2.2. внепанкреатическая гипогликемия – развивается при недостатке контринсулярных гормонов (нарушении функции надпочечников, напр., их туберкулезе). Кетоновые тела в норме не более 0,1 г/л. Представлены ацетоном, ацетоуксусной кислотой, бета-гидроксимасляной кислотой. Кетогенез усиливается при голодании, сахарном диабете, может приводить к кетоацидозу.
Липидный обмен Холестерин в норме 3-5,2 ммоль/л. В плазме находится в составе ЛПНП, ЛПОНП (атерогенные фракции) и ЛПВП (антиатерогенная фракция). Вероятность развития атеросклероза связана с коэффициентом атерогенности: К=(ЛПНП +ЛПОНП) /ЛПВП. В норме у взрослого коэффициент атерогенности не более 3,0. У новорожденного – не более 1,0. Гиперхолестеринемия может свидетельствовать об: ü атеросклерозе (избыток ЛПНП и ЛПОНП); ü сахарном диабете (избыток ацетил-Ко А); ü ожирении; ü гипотиреозе; ü обтурационной (подпеченочной) желтухе. Гипохолестеринемия: ü голодание; ü нарушение функции печени; ü гипертиреоз (за счет катаболизма).
Билирубин общий в норме 8-20 мкмоль/л, конъюгированый – 2-8 мкмоль/л. Чаще встречается гипербилирубинемия.
Минеральный обмен Натрий – это основной внеклеточный ион. На уровень Na+ в крови влияют минералокортикоиды (альдостерон задерживает натрий в почках). Уровень натрия увеличивается за счет гемоконцентрации, т.е. сгущения крови. Также увеличивается при избытке NaCl в пище. Снижается уровень натрия при длительной рвоте (потеря бикарбонатов), длительных поносах (например, при холере) и при увеличении содержания воды в крови. Калий – это главный внутриклеточный ион. Увеличивается его концентрация при задержке натрия в организме (например, при гиперсекреции альдостерона), при избытке в пище калийсодержащих продуктов (например, бананов), при нарушениях функций почек. Снижается уровень калия при его недостатке в продуктах питания и при синдроме гемоделлюции. Снижение уровня калия ведет к нарушению сердечного ритма. Кальций в норме 2,2-2,6 ммоль/л. Гиперкальцийемия: ü массивный распад костной ткани; ü повышение секреции ПТГ (парат-гормон); ü гиповитаминоз D; ü снижение выработки кальциотонина. Гипокальцийемия: ü недостаточность паращитовидных желез; ü гиперсекреция кальцитонина; ü гиповитаминоз D. Фосфор в норме 1-2 ммоль/л. Гиперфосфоемия: ü гипопаратиреоз; ü гиповитаминоз D; ü распад костной ткани. Гипофосфоемия: ü гиперпаратиреоз; ü рахит; ü нарушение всасывания фосфатов в ЖКТ.
Показатели КЩС крови в норме рН = 7,36 – 7,44. Нарушения: ü ацидоз – закисление крови (снижение рН); ü алкалоз – защелачивание крови (повышение рН). ВВ (buffer basis) – сумма гидроксилов всех буферных систем крови. В норме ВВ = 40 – 60 ммоль/л. Сдвиги КЩС, вызванные изменением показателя ВВ в отсутствии изменения рН, являются компенсироваными. Если же сдвиги сопровождаются изменением рН – декомпенсированые.
Ферменты плазмы крови Классифицируются: 1. Функционирующие ферменты (собственно плазменные). Напр., ренин (повышает АД через ангиотензин II), холинестераза (расщепляет ацетилхолин). Их активность выше в плазме крови, чем в тканях. Повышение или понижение их активности имеет значение в диагностике. 2. Нефункционирующие ферменты (плазмонеспецифические). Появляются в плазме крови из клеток тканей и органов. В крови не выполняют какой-либо функции, а выполняют ее в тканях. Это внутриклеточные ферменты. Их активность в плазме значительно ниже, чем в тканях. Напр., АлАТ, АсАТ, ГГТП (гамма-глютамил-транспептидаза), щелочная фосфатаза (ЩФ). Чаще наблюдается повышение их содержания, чем понижение. Причины гиперферментемии: 1) повышение проницаемости биомембран; 2) цитолиз; 3) некроз тканей; 4) усиление синтеза. Напр., ЩФ (щелочная фосфатаза) повышается при рахите (синтезируется остеобластами). АлАТ (аланиновая аминотрансфераза) в норме 0,1-0,68 ммоль/ч·л. Наибольшее ее количество – в печени, меньше – в скелетных мышцах, др. Повышение активности АлАТ при заболеваниях печени, скелетных мышц, миокарда. Это цитоплазменный фермент цитолиза. Активность его повышается в ранние стадии заболевания. АсАТ (аспарагиновая аминотрансфераза) в норме 0,1-0,45 ммоль/ч·л. Наибольшее содержание в мышцах (скелетной, сердечной), в печени и др. АсАТ содержится не только в циотоплазме, но и в митохондриях, поэтому ее появление свидетельствует о более глубоком повреждении. Повышение активности АсАТ – при заболеваниях мышц, генетических заболеваниях, травмах, воспалениях, а также при заболеваниях миокарда, печени. При заболевании печени повышение АсАТ, равное повышению АлАТ, означает глубокое повреждение. ЛДГ (лактатдегидрогеназа) в норме не более 4 ммоль/ч·л. ЛДГ представлена пятью изоферментами: ЛДГ1 – Н4 – только в миокарде; ЛДГ2 – Н3М1 – в миокарде, эритроцитах, др.; ЛДГ3 – Н2М2 – в легких; ЛДГ4 – Н1М3 – в скелетных мышцах, печени; ЛДГ5 – М4 – в печени. КФК (креатинфосфокиназа) в норме 0,15-0,3 ммоль/ч·л. Содержится в мышечной ткани. Состоит из двух субъединиц: В (мозговой тип) и М (мышечный тип). Представлен тремя изоферментами: КФК1 – ВВ – около 0% - в мозговой ткани; КФК2 – МВ – менее 3% - в миокарде; КФК3 – ММ – 97-100% - в скелетных и сердечной мышцах. Активность КФК1 увеличивается при патологии нервной системы с явлениями деструкции нервной ткани (например, опухоль, травма, ушиб мозга). Активность КФК2 при поражениях миокарда (например, инфаркт). КФК3 – при поражениях миокарда и скелетных мышц (например, при синдроме длительного сдавливания). ЩФ (щелочная фосфатаза) в норме 0,5-1,3 ммоль/ч·л. Источники ЩФ: 1) костная ткань (синтезируется остеобластами); 2) желчевыводящая система (синтезируется эпителием желчных протоков). ЩФ повышается при заболеваниях костной системы, метастазах опухолей в костную ткань, рахите, остеопорозе, подпеченочных (обтурационных) желтухах. α-амилаза синтезируется в поджелудочной железе и в слюнных железах. В крови повышается при панкреатитах, реже – при воспалении слюнных желез. Панкреатическая амилаза фильтруется в мочу.
Биохимия почек Функции почек I. Экскреторная функция – выделение мочевины, мочевой кислоты, креатинина, ксенобиотиков, лекарств, токсинов, избытка воды, микроэлементов, электролитов. 1. Ультрафильтрация – в клубочках за счет разницы гидростатических давлений образуется первичная моча (180 л/сут), которая по своему составу почти не отличается от плазмы крови, но практически не содержит белка (могут присутствовать микроколичества альбуминов). Т.е. образуется безбелковый фильтрат. 2. Канальцевая реабсорбция – обратно всасывается вода, ионы натрия, хлора, магния, фосфора, гидрокарбонаты, глюкоза, белок, т.е. те вещества, в которых нуждается организм. В результате моча становится более концентрированной. Способность концентрировать мочу – важный показатель функции почек. Он оценивается по плотности мочи. Практически не реабсорбируется креатинин, в небольшом количестве реабсорбируется мочевина, мочевая кислота, т.е. имеет место избирательная реабсорбция. 3. Секреция ионов калия, аммония, водорода. При увеличении концентрации веществ секретируется вода. Образуется вторичная моча. Вещества, находящиеся в моче, делятся на: 1) в норме не фильтруемые грубодисперсные высокомолекулярные соединения, которые в норме не могут преодолеть почечный барьер (глобулины). Их появление говорит о нарушении фильтрации. 2) в норме фильтруемые: присутствуют в первичной моче, но не все из них присутствуют во вторичной моче. Они делятся на пороговые и беспороговые. Пороговые из первичной мочи реабсорбируются. Это аминокислоты, глюкоза. Во вторичной моче в норме не содержатся. Имеется порог реабсорбции. Беспороговые выделяются во вторичную мочу независимо от функции почек: мочевина, креатинин. Они не подвергаются реабсорбции. Порог реабсорбции – верхний предел концентрации вещества в крови, преодоление которого влечет неэффективное обратное всасывание. Для глюкозы -–10 ммоль/л. Появление пороговых веществ в крови влечет появление их в моче.
II. Регуляторно-гомеостатическая: регуляция АД (альдостерон, ренин), объема внеклеточной жидкости (регуляция гормонами, для которых орган-мишень – почки: вазопрессин, альдостерон), регуляция осмотического давления (вазопрессин, альдостерон). Также регулируется кислотно-щелочное равновесие. Почки способны секретировать избыток протонов (Н +) в мочу – ацидогенез. Он происходит так: 1) под влиянием карбоангидразы образуется угольная кислота (СО 2 + Н 2 О → Н 2 СО 3); 2) угольная кислота распадается на протон (выделяется в мочу) и гидрокарбонат-анион (идет в кровь) (Н 2 СО 3 → НСО 3 -- (в кровь) + Н + (в мочу)); 3) в моче протоны взаимодействуют с гидрофосфатом натрия с образованием дигидрофосфатов. (Н++Na2HPO4® Na++NaH2PO4) Освободившийся ион натрия реабсорбируется в кровь, где соединяется с гидрокарбонат-анионом (НСО 3 -- +Na+®NaНСО3). Т.о., натрий сберегается, а протоны выводятся. Ацидогенез обеспечивает: а) выведение избытка протонов, б) сбережение ионов натрия и гидрокарбонатов, благодаря чему поддерживается буферная ёмкость крови. Кроме того, почками в мочу выделяются летучие жирные кислоты, аммиак – аммониогенез. Аммониогенез – более простой процесс, чем ацидогенез. Происходит в эпителии почечных канальцев: 1) Аммиак доставляется в клетку в составе глутамина (ГЛН). ГЛН под действием глутаминазы распадается на глутаминовую кислоту (ГЛУ) и аммиак. Кроме того, аммиак может самостоятельно поступать в клетку. 2) Аммиак выводится в мочу, где взаимодействует с протоном. В результате образуется катион аммония (H++NH3® NH4+). Этот катион взаимодействует с анионом хлора с образованием нейтральной соли (NH4++Cl--® NH4Cl). В итоге: а) выводится аммиак; б) связываются протоны в моче и уменьшается ее кислотность; в) выводятся хлориды. III. Антитоксическая функция. Реакция конъюгации токсических веществ с глицином, уксусной и глюкуроновой кислотами. Реакции окисления некоторых токсических веществ.
IV. Внутрисекреторная функция (ренин, эритропоэтин – стимулирует красный росток кроветворения, простагландины). Часть клеток почек рассматриваются как эндокринные.
  Конфликты в семейной жизни. Как это изменить? Редкий брак и взаимоотношения существуют без конфликтов и напряженности. Через это проходят все...  ЧТО ПРОИСХОДИТ ВО ВЗРОСЛОЙ ЖИЗНИ? Если вы все еще «неправильно» связаны с матерью, вы избегаете отделения и независимого взрослого существования... 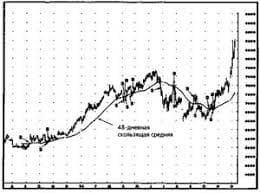 Что вызывает тренды на фондовых и товарных рынках Объяснение теории грузового поезда Первые 17 лет моих рыночных исследований сводились к попыткам вычислить, когда этот...  ЧТО ТАКОЕ УВЕРЕННОЕ ПОВЕДЕНИЕ В МЕЖЛИЧНОСТНЫХ ОТНОШЕНИЯХ? Исторически существует три основных модели различий, существующих между... Не нашли то, что искали? Воспользуйтесь поиском гугл на сайте:
|