|
|
Неотложная первая помощь при отеке квинкеПри снижении АД — подкожно вводят 0,1–0,5 мл 0,1% раствора адреналина; Устранение контакта с аллергеном; Профилактика Единственной обоснованной профилактикой является избегание контакта с аллергенами. 56. Отек легких - патологическое состояние, вызванное превышением нормального уровня интерстициальной жидкости. Причины отека легких В зависимости от вида отека легких (мембранный или гидростатический), все причины могут быть отнесены к двум группам. А). Причины, вызывающие гидростатический отек легких. К ним относятся все те, что связанны с повышением давления в сосудах легких. пороки сердца в стадии декомпенсации. Особенно это касается недостаточности митрального клапана, митральном и аортальном стенозе. эмболия (закупорка) легочных сосудов. нарушение сократительной способности сердца. В первую очередь, отек легких возникает при левожелудочковой недостаточности (инфаркт левого желудочка), общее поражение миокарда (обширный инфаркт с развитием кардиогенного шока), аритмии и блокады. пневмоторакс (попадание воздуха в плевральную полость). острая дыхательная недостаточность. Например, при астматическом статусе, закупорки инородным телом дыхательных путей или аспирации. Б). Причины мембранного отека легких. невоспалительные: респираторный дистресс синдром, аспирация, вдыхание некоторых газов (хлор, фосген, карбафос, озон, угарный газ, пары ртути). воспалительные: пневмонии, сепсис. Симптомы отека легких Дифференцировать это состояние не так сложно, если хорошо знать симптомы его проявления. Прежде всего, по скорости развития отека, выделяют 4 формы: молниеносная острая подострая затяжная Провоцирующим фактором развития отека может стать физическая нагрузка, эмоциональное напряжение, переход человека из вертикального положения в горизонтальное. Иногда, можно заметить предвестники развивающегося отека, такие как: нарастание одышки, учащение дыхания, частые покашливания, появление или увеличение влажных хрипов. Первыми симптомами начинающегося острого отека будут: появление боли в грудной клетке, чувство ее сдавливания. Затем учащается количество дыхательных движений, нарастает одышка. Причем тяжело как вдохнуть, так и выдохнуть. Пациенту не хватает воздуха. Учащается сердцебиение, на коже появляется холодный липкий пот. Цвет кожных покровов стает синюшным. В начали приступа характерен сухой кашель, который с развитием отека, переходит во влажный, с большим количеством хрипов и выделением пенистой мокроты розового цвета. В случаях тяжелого мокрота выходит и через нос. Типичным симптомом есть клокочущее дыхание – громкое, частое, прерывистое. Человек испуган. Возможна спутанность сознания. С нарастанием отека падает артериальное давление, пульс стает слабым, нитевидным. При молниеносной форме все эти клинические проявления развиваются в считанные минуты, и спасти пациента практически невозможно. При подострой и затяжной форме, симптомы развиваются медленно, постепенно. Первая доврачебная помощь при отеке легких Если человек в сознании его нужно переместить в вертикальное или сидячее положение. Обеспечить доступ свежего воздуха Расстегнуть стесняющую одежду Дать рассасывать таблетку нитроглицерина и таблетку фуросемида 57. 58-59. Печеночная колика является типичным проявлением, возникающим при актуальной желчнокаменной болезни. Печеночная колика, первая помощь при которой периодически требуется (в соответствии с данными статистики) каждому десятому мужчине и каждой пятой женщине, в подавляющем большинстве случаев возникает по причине наличия камней, выступающих в качестве препятствия оттоку желчи. ПРИЧИНЫ ПЕЧЕНОЧНОЙ КОЛИКИ В качестве причин, провоцирующих возникновение печеночной колики, определяется, как уже отмечено, наличие камня, препятствующего оттоку к кишечнику желчи, помимо этого колику может спровоцировать перерастяжение, актуальное для желчного пузыря либо для его протоков над областью препятствия. Также колика может возникнуть на фоне спазма, возникающего в гладкой мускулатуре пузыря и в его протоках по причине раздражения, производимого соответствующими конкрементами. Приступ печеночной колики может развиться и в результате обильного потребления острой или жирной пищи, из-за принятия спиртных напитков, на фоне стресса, при чрезмерной физической нагрузке, испытываемой при наклонном положении (что может быть вызвано работой в огороде, стиркой и пр.). Возможны боли в мышцах, суставах, головная боль, повышенное потоотделение, отсутствие аппетита. При скоплении большого количества жидкости в плевральной полости – синюшность кожных покровов. Возможна боль в животе (при поражении нижних отделов плевры). Формы В зависимости от причины возникновения различают плеврит: инфекционный – вызванный инфекционными агентами (бактериями, вирусами, грибками, простейшими); асептический (неинфекционный) – обусловленный другими причинами (например, злокачественными опухолями, травмами грудной клетки, ревматологическими заболеваниями, почечной недостаточностью и др.). По характеру патологического процесса плеврит бывает: сухим (фибринозный) – без скопления жидкости в плевральной полости (полость, образованная плеврой – внешней оболочкой легких); экссудативным (выпотной) – со скоплением жидкости (например, воспалительная жидкость, гной, кровь) в плевральной полости. По расположению плеврит может быть: диффузным (тотальный), распространяющимся на всю плевральную полость; локальным (отграниченный, осумкованный) – располагается на ограниченном участке плевральной полости, отделен от остального пространства слипшимися листками плевры. Причины Инфекционные плевриты — воспаление развивается под действием инфекционных агентов (бактерии, вирусы, грибки, простейшие). Проникновение инфекции в плевральную полость (полость, образованная плеврой – внешней оболочкой легких) возможно следующими путями: непосредственный переход из очагов инфекции, расположенных в легочной ткани (например, при пневмонии – воспалении легких, туберкулезе – инфекционном заболевании, вызываемом микобактерией туберкулеза); распространение с током крови из очагов, расположенных в других органах; прямое инфицирование плевры из внешней среды при проникающих ранениях грудной клетки. Асептические (неинфекционные) плевриты могут быть обусловлены: злокачественными опухолями легких или плевры или метастазами из других органов; ревматологическими заболеваниями (например, системная красная волчанка, системная склеродермия, ревматоидный артрит – заболевания соединительной ткани, способные поражать все системы и органы); травмами грудной клетки (ушибы, переломы ребер); инфарктом легкого (гибель участка легочной ткани) вследствие тромбоэмболии легочной артерии (закупорка просвета артерии тромбом); острым панкреатитом (воспаление поджелудочной железы) – плеврит возникает при проникновении ферментов поджелудочной железы через диафрагму в плевральную полость); инфарктом миокарда (плеврит возникает как одно из осложнений); хронической почечной недостаточностью в терминальной стадии (плеврит связан с проникновением продуктов азотистого обмена в плевральную полость). Диагностика Сбор жалоб (боль, тяжесть в грудной клетке, одышка, кашель, общая слабость, повышение температуры тела). Сбор анамнеза (истории развития) заболевания – расспрос о том, как начиналось и развивалось заболевание. Общий осмотр (осмотр кожных покровов, грудной клетки, выслушивание легких с помощью фонендоскопа). Общий анализ крови – обнаруживает признаки воспаления (увеличение количества лейкоцитов, ускорение СОЭ (скорость оседания эритроцитов)). Биохимический анализ крови – обнаруживает признаки воспаления (снижение уровня общего белка и альбуминов, увеличение гамма-глобулинов, фибриногена, С-реактивного белка). Рентгенография органов грудной клетки – позволяет выявить изменения, характерные для плеврита. Компьютерная томография (КТ) – позволяет более детально определить характер изменений в органах дыхания. УЗИ плевральной полости (полость, образованная плеврой – внешней оболочкой легких): с помощью данного метода определяют наличие и количество жидкости в плевральной полости. При наличии жидкости в плевральной полости проводят ее удаление путем прокола плевры специальной иглой и откачивают содержимое. Полученную жидкость исследуют на ее клеточный состав, что в ряде случаев помогает установить причину плеврита. Торакоскопия – метод исследования, позволяющий осмотреть плевральную полость изнутри с помощью специального аппарата (торакоскоп). Во время процедуры можно взять биопсию (проводят забор небольшого кусочка наиболее поврежденного участка плевры с исследованием ее клеточного состава). Возможна также консультация терапевта. Лечение плеврита Лечение основного заболевания, приведшего к возникновению плеврита (например, заболевания легких, почек, соединительной ткани). Антибиотики – при инфекционной природе плеврита. При выраженных болях в грудной клетке – обезболивающие препараты. При сильном сухом кашле – противокашлевые препараты. Дезинтоксикационные средства – препараты, направленные на устранение вредных веществ из организма и нормализацию работы органов и систем. При скоплении в плевральной полости значительного количества жидкости, вызывающего нарушение дыхания (одышку), производится плевральная пункция — прокол плевры специальной иглой, удаление патологического содержимого, промывание полости плевры антисептиками с последующим введением в полость антибиотиков. Хирургическое лечение – удаление измененных участков плевры. Метод показан при хроническом гнойном плеврите (эмпиеме плевры). Осложнения и последствия Сухие плевриты (без скопления жидкости в плевральной полости), как правило, имеют благоприятный прогноз. Экссудативные плевриты (со скоплением жидкости в плевральной полости) могут осложниться возникновением дыхательной недостаточности (дефицит кислорода в организме). Сухие и экссудативные плевриты могут оставлять после себя спайки между листками плевры. Наиболее неблагоприятным является гнойный плеврит (эмпиема плевры), который способен привести к следующим осложнениям: переход в хроническую форму; прорыв гноя в легкие или через грудную стенку наружу с образованием свища (канал, соединяющий плевральную полость с внешней средой или легкими); сепсис – проникновение инфекции в кровь с формированием гнойных очагов в различных органах. Профилактика плеврита Ранняя диагностика и своевременное лечение заболеваний, способных привести к развитию плеврита (например, заболевания легких, почек, соединительной ткани, сердца). 61. Почечная колика — это внезапно возникшая острая боль в области почек, вызванная нарушением оттока мочи из почки либо острым нарушением циркуляции крови в почке. Чаще всего развивается при мочекаменной болезни. Симптомы почечной колики Острая непереносимая боль в пояснице с одной или обеих сторон. Кровь в моче. Боль, отдающая в бок, пах, промежность. Беспокойство. Учащенное мочеиспускание (при наличии препятствия оттоку мочи в нижних отделах мочеточника (трубочка, соединяющая почку с мочевым пузырем)). Тошнота, рвота. Вздутие живота. Нарушение стула: диарея (жидкий стул) или запор. Отсутствие выделения мочи: при двухсторонней почечной колике либо при почечной колике в единственной почке. Формы В зависимости от того, на какой стороне произошла закупорка мочеточника, различают следующие формы почечной колики. Односторонняя: правосторонняя; левосторонняя. Двусторонняя. Причины Мочекаменная болезнь (камни в почках или мочеточниках). Опухоли и травмы почек (кровь закупоривает мочеточник). Опухоли соседних органов (прямая кишка, матка, предстательная железа) — при распространении на мочеточники. Опухоль мочевого пузыря: нарушение оттока на уровне мочевого пузыря. Нефроптоз (опущение почки). Аномалии развития мочевыделительных путей (почек, мочеточников, мочевого пузыря,уретры). Стриктура мочеточника (сужение просвета мочеточника). Стриктура уретры (сужение просвета мочеиспускательного канала). Туберкулез почек (инфекционное заболевание, способное поражать любые ткани и органы, но чаще поражающее легкие). Диагностика Анализ анамнеза заболевания и жалоб: когда появилась острая боль в нижней части живота и/или поясничной области, отдавала ли она в другие части тела, что могло ее спровоцировать и т.д.; были ли подобные жалобы (интенсивная острая боль в животе или пояснице, сопровождающаяся появлением крови в моче и усиливающаяся при тряской езде и ходьбе) ранее; диагностировали ли пациенту ранее мочекаменную болезнь, находили ли при обследовании камни в почках или мочеточниках. Анализ анамнеза жизни: были ли у пациента ранее воспаление почек (пиелонефрит), опухоли и травмы почек; особенности питания (малое количество выпиваемой жидкости, слишком соленая пища); какие операции больной перенес ранее; был ли туберкулез легких. Осмотр урологом: пальпация живота: возможно выявление болезненности в области “ мочеточниковых точек” (проекции мочеточников на переднюю брюшную стенку – живот); поколачивание области поясницы: возможно усиление болей. Анализ крови: возможны признаки воспаления (увеличение количества лейкоцитов (белых клеток крови)), увеличение количества креатинина и мочевины (токсичные продукты, в норме удаляемые почками с мочой). Анализ мочи: появление эритроцитов (красных клеток крови) в моче. УЗИ (ультразвуковое исследование) почек: выявление камней, структурных изменений почек (расширение мочевыделительной системы, истончение ткани). Экскреторная урография: суть метода в введении контрастного вещества, видимого на рентгеновских снимках и выделяющегося через почки, в вену пациенту. Через некоторое время делают рентген-снимки почек. При наличии в мочеточниках препятствия (камня) контраст не будет проходить далее, что будет видно на снимках КТ (компьютерная томография) почек, мочеточников и мочевого пузыря: метод позволяет послойно изучить указанные части организма и обнаружить причину почечной колики (в т.ч. камень в мочеточнике). Возможна также консультация хирурга. Лечение почечной колики Так как почечная колика является проявлением многих заболеваний почек и мочеточников, то основное лечение – это лечение заболевания, приведшего к колике (мочекаменная болезнь, опухоли и т.д.). Для уменьшения боли используется: местное применение тепла: грелки, теплые ванны (при отсутствии высокой температуры тела и подозрения на наличие опухолей); прием противовоспалительных и обезболивающих препаратов; прием спазмолитиков — препаратов, которые устраняют спазм мочеточников, расслабляют их мускулатуру, тем самым уменьшая выраженность боли; обильное питье. Рекомендуется мочиться в контейнер или через марлю, чтобы заметить выхождение камня. Осложнения и последствия Воспаление почки (пиелонефрит). Нарушение мочевыделительной функции почки от растяжения мочой. Профилактика почечной колики Обильное питье (2-2,5л жидкости в день) для того, чтобы поддерживать мочу в разбавленном состоянии. Сбалансированная диета. Избегать перегревания. Ограничение потребления соли. Употребление в виде напитков урологических травяных сборов, клюквенных и брусничных морсов и т.д. Приступ аритмии. Проблемы с сердечным ритмом возникают, когда электрические импульсы в сердце, которые координируют работу сердца человека, не функционируют правильно, в результате чего оно будет биться слишком быстро, слишком медленно или нерегулярно. Некоторые симптомы сердечной аритмии включают: слабость, усталость, учащённое сердцебиение, низкое кровяное давление, головокружение, обморок, а также и другие. Первая помощь Приступ сердечной аритмии довольно часто протекает самостоятельно и характерным является то, что он может так же внезапно прекратиться, как и начаться. Если приступ аритмии произошел впервые, следует вызвать скорую помощь. До приезда врача, во-первых, нужно успокоить больного, помочь ему преодолеть чувство страха и попытаться прервать нарушение ритма простыми методами. Окружающим больного людям не следует паниковать, а их поведение не должно быть суматошным. Больному создаются условия покоя в удобном для него положении – лежа или сидя. Приостановить нарушение ритма сердца может произвести смена положения из вертикального в горизонтальное. Вызов рвотного рефлекса путём раздражения гортани пальцами также применим при аритмиях. Другие приёмы может выполнить только доктор. Медицинские работники применяют специальные лекарственные препараты для приостановки приступа и рекомендуют пациенту препараты, которые ему необходимо имеет при себе на случай повторения нарушения сердечного ритма Первая помощь при аритмиях в домашних условиях заключается в том, что больного следует удобно усадить в кресло или уложить в кровать, подложив под спину высокую подушку. Обязательно открыть окно для доступа свежего воздуха. Помощь при аритмиях: больного необходимо оградить от физических нагрузок и обеспечить эмоциональный покой. При первых признаках нарушения ритма, применяйте различные успокаивающие средства. Это настойка валерианы, пустырника, валокордин (40-50 капель), корвалол, элениум и другие. Самому больному следует проделать дыхательные упражнения, глубоко вдохнув, задержать дыхание, а также закрыть глаза и пальцами легонько надавливать на веки 3 раза по 10 секунд в течение одной минуты. При желудочковых аритмиях пациент внезапно теряет сознание, у него падает пульс. Первая помощь в таких случаях заключается в том, что необходимо сначала открыть дыхательные пути, наклонить голову назад, расстегнуть воротник и понаблюдать за восстановлением частоты сердечных сокращений. Если улучшений не наступает, необходимо провести наружный массаж сердца, искусственное дыхание, массаж сердца, дыхание из уст в уста в соотношении 15:2, число сердечных сжатий до 100 уд / мин или около того. И наблюдайте за восстановлением частоты сердечных сокращений. Затем следует вызвать неотложную скорую помощь для дальнейшего оказания квалифицированной медицинской помощи. Одним из видов аритмий является мерцательная аритмия. Оказание первой помощи при мерцательной аритмии имеет ограниченный характер. Во время приступа больного необходимо успокоить и дать успокаивающие препараты. В случае одышки или наличии отечности больной обязательно должен находится в полусидячем положении. Если аритмия не прекращается – вызвать врача. При возникновении нарушений сердечного ритма следует немедленно вызывать скорую помощь. Однако если у больного отсутствует дыхание и сердцебиения, следует применить сердечно-легочную реанимацию. Для этого надо больного положить на твёрдую горизонтальную поверхность и расположиться рядом с ним слева, запрокинуть ему голову и делать искусственное дыхание. Реанимационные меры применяйте до приезда «скорой». Сердечная аритмия диагностируется врачом, исходя из жалоб пациента, результатов электрокардиограммы (ЭКГ) и лабораторных анализов 63. ПЕРВАЯ ПОМОЩЬ ПРИ СТЕНОКАРДИИ Главным, что необходимо сделать при приступе стенокардии – это вызвать «скорую помощь». В особенности это важный момент в том случае, если ранее в жизни больного стенокардия не возникала в принципе. Помимо этого обязательными состояниями к вызову «скорой помощи» являются следующие состояния: длительность проявления болевых ощущений в области грудины либо эквивалентов стенокардии составляет свыше пяти минут либо они вовсе подвержены усилению при сопровождающих состояниях в виде слабости, ухудшения дыхания и рвоты; характерная боль за грудиной не исчезает/усиливается после 5 минут с момента рассасывания больным нитроглицерина. Непосредственно первая помощь, оказываемая при стенокардии до приезда «скорой», заключается в следующих моментах: больной удобным образом усаживается при опущенных при этом ногах, его также следует успокоить, не допуская его резких движений и вставания; под язык дается половина большой таблетки аспирина или 1 его таблетка; для облегчения состояния также дается впоследствии нитроглицерин – под язык 1 таблетка; вместо нитроглицерина может быть использован аэрозоль изокет (единичная доза, не вдыхая) или нитролингвал; отсутствие эффекта требует повторного приема перечисленных препаратов; использование нитроглицерина может быть произведено при соблюдении интервала в три минуты, использование же аэрозольных медикаментозных препаратов производится с интервалом в одну минуту; повторное использование препаратов возможно лишь в пределах до трех раз, в противном случае это может спровоцировать резкое падение артериального давления. 64. При приступе астмы больному нужно помочь расстегнуть ворот рубашки или ослабить галстук, снять все, что может мешать свободному дыханию. Затем помочь принять правильное положение: стоя или сидя, упираясь в поверхность обоими руками, локти расставлены в разные стороны. Это поможет задействовать вспомогательные дыхательные мышцы. Помогите больному успокоиться и постараться дышать равномерно. Откройте окно, чтобы в помещение был поток свежего воздуха. Легкий приступ можно купировать, если больному сделать горячую ванночку для рук или ног, приложить горчичники к стопам. Помогите воспользоваться больному ингалятором, который использует больной, достаньте его из упаковки, закрепите насадку и переверните. Если человек самостоятельно не может нажать на аэрозоль, сделайте это вместо него. Повторять применение ингалятора можно 2-3 раза каждые 20 минут. 65. При бронхиальной астме, обструктивном бронхите периодически возникает тяжелое и опасное состояние — спазм бронхов, то есть резкое сужение просвета. В результате в ткани поступает недостаточное количество кислорода, происходит перенасыщение организма углекислотой. У больного возникает ощущение удушья, дыхание становится тяжелым, выдох сопровождается одышкой. Лечение спазмов бронхов Чем раньше оказана первая помощь, тем менее серьезные последствия будет иметь бронхоспазм. Медикаментозное лечение нужно предварить комплексом неотложных мер, направленных на облегчение состояния, устранение факторов, которые могут усугубить спазмы: · ликвидировать воздействие аллергена, раздражителя (проветрить помещение или, наоборот, закрыть окно, промыть нос, прополоскать горло); · больному нужно принять полусидячее положение; · избавиться от сдавливания одеждой, ремнем, галстуком. При бронхоспазме показано лечение препаратами, их употребление допускается только после консультации с лечащим врачом, который назначил их приём: · пероральный прием бронхорасширяющих, расслабляющих мускулатуру бронхов средств (Бронхолитин, Кленбутерол в сиропе, Сальбутамол, Синглон в таблетках); О развитии бронхоспазма сигнализируют такие симптомы: · субъективное ощущение нехватки воздуха, тяжести в груди, которое может вызывать чувство страха, панику; · прогрессирующая одышка с коротким вдохом и затрудненным продолжительным выдохом, шумное свистящее дыхание у больного; · кашель при бронхоспазме мучительный, часто непродуктивный или сопровождающийся отхождением небольшого количества вязкой мокроты; · бледность кожи, синева вокруг рта, синяки под глазами, повышенная потливость; · тахикардия с приглушенными тонами сердца; · визуально заметные натужность дыхания и движения дыхательной мускулатуры – у больного западают межреберные промежутки, втягиваются крылья носа, набухают сосуды на шее; · вынужденная напряженная поза (приподнятые плечи, втянутая голова, наклоненный вперед корпус, опора на руки) и выражение страха на лице; · в легких на выдохе прослушиваются свистящие хрипы. 66. Злокачественные опухоли желудка – это опухоли (новообразования), частично или полностью утратившие способность к дифференцировке (то есть тип клеток опухоли отличается от типа клеток органа, из которого она образовалась), располагающиеся в желудке и представляющие серьезную опасность для жизни человека. У многих больных до выявления рака имеется множество заболеваний желудка: язвенная болезнь желудка (образование язв (глубоких дефектов в слизистой оболочке желудка или 12-перстной кишке)), гастрит (воспаление слизистой оболочки желудка) и т.д. Снижение аппетита. Боль или чувство тяжести в верхней части живота, усиливающееся после еды. Ощущение переполнения желудка. Снижение массы тела. Отказ от некоторых продуктов (например, мяса) из-за отвращения, изменения вкуса. На поздних стадиях. При всех онкологических заболеваниях развивается так называемая опухолевая интоксикация(раковая интоксикация (отравление организма)), которая может различаться в зависимости от стадии заболевания, состояния больного, размера опухоли, наличия или отсутствия сопутствующей патологии (нарушений) и т.д. Для нее характерны следующие симптомы: общая слабость, быстрая утомляемость и потеря интереса к привычной работе, депрессия, психическая заторможенность (замедленность реакций), головные боли и головокружения, нарушение сна (сонливость днем, бессонница ночью); снижение аппетита вплоть до анорексии (сильного похудания), кахексии (крайней степени истощения); цианоз (посинение) и бледность кожных покровов, возможно их пожелтение; сухость слизистых оболочек рта, носа, глаз; повышение температуры тела (от субфебрильной (37° С) до гектической (39° С и выше)); повышенная потливость (гипергидроз), особенно по ночам; различные типы анемии (малокровия); снижение иммунитета и, как результат, снижение сопротивляемости организма инфекциям; тошнота и рвота. Боль и тяжесть в верхней части живота, усиливающиеся после приема пищи. Если есть иррадиация (распространение), то опухоль может произрасти в поджелудочную железу. Рвота съеденной накануне пищей (имеет тухлый запах). Как правило, возникает при раке антрального (выход желудка в кишечник) отдела желудка. Мелена (наличие крови в кале). Увеличение лимфатических узлов на шее. При раке кардиального (пищевод переходит в желудок) отдела: появление дисфагии (нарушения глотания), которое нарастает постепенно: сначала это может быть только поперхивание, потом затруднение прохождения твердой пищи по пищеводу, а далее и жидкой; повышенное слюнотечение; тупые боли за грудиной, в межлопаточном пространстве, могут возникать в области сердца. Формы Выделяют 5 видов заболевания: рак желудка - злокачественная опухоль (тип клеток опухоли отличается от типа клеток органа, из которого она произошла) из эпителиальной (покрывающей внутренние и внешние поверхности организма) ткани; карциноид - злокачественная нейроэндокринная (происходящая из особых клеток нервной системы — нейроэндокринных клеток, находящихся в разных органах: в головном мозге, надпочечниках, в кишечнике — и способных продуцировать (вырабатывать) гормонально активные вещества) опухоль; лейомиобластомы (эпителиоидная гладкомышечная опухоль); лейомиосаркомы (злокачественные опухоли из гладких мышц); злокачественные лимфомы (злокачественные опухоли из лимфатической ткани). Также выделяют 4 стадии заболевания. I стадия — небольшая, четко отграниченная (имеет четкие границы) опухоль, расположенная в толще слизистой оболочки и подслизистого слоя желудка. Регионарных метастазов (новых очагов злокачественных (тип клеток опухоли отличается от типа клеток органа, из которого они произошли) клеток, переместившихся из органа, где опухоль возникла первоначально) в другие органы нет. II стадия — опухоль, врастающая в мышечные слои желудка, но не спаянная с соседними органами. В ближайших регионарных лимфатических узлах — одиночные метастазы. III стадия — значительных размеров опухоль, выходящая за пределы стенки желудка, врастающая в соседние органы, или такая же опухоль, но меньших размеров со множественными регионарными метастазами. IV стадия — опухоль любых размеров и любого характера при наличии отдаленных метастазов. Также существует классификация TNM (Tumor (оп   Что способствует осуществлению желаний? Стопроцентная, непоколебимая уверенность в своем... 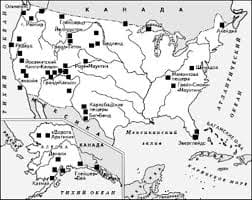 Система охраняемых территорий в США Изучение особо охраняемых природных территорий(ООПТ) США представляет особый интерес по многим причинам... 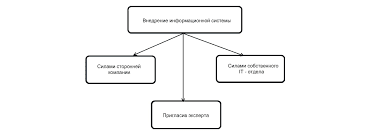 Что делает отдел по эксплуатации и сопровождению ИС? Отвечает за сохранность данных (расписания копирования, копирование и пр.)... 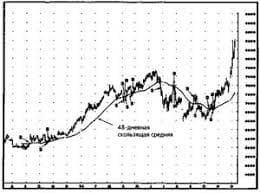 Что вызывает тренды на фондовых и товарных рынках Объяснение теории грузового поезда Первые 17 лет моих рыночных исследований сводились к попыткам вычислить, когда этот... Не нашли то, что искали? Воспользуйтесь поиском гугл на сайте:
|