|
|
Ожирение. Классификация. Факторы, предрасполагающие к ожирению. Метаболический синдром - диагностика. Осложнения. Принципы лечения. Хирургическое лечение. ⇐ ПредыдущаяСтр 9 из 9 Ожирение — хроническое, рецидивирующее заболевание, характеризующееся избыточным отложением жировой ткани в организме. МКБ-10: Е66. Ожирение. Ожирение — гетерогенное хроническое системное заболевание, сопровождающееся отложением избытка жира в организме, развивающееся в результате дисбаланса потребления и расхода энергии преимущественно у л и ц с генетической предрасположенностью (более полное определение). Скрининг: ИМТ = масса тела (кг)/рост (м)2. Ожирение диагностируют при ИМТ не менее 30. Классификация: 1). Этиопатогенетическая • Экзогенно-конституциональное ожирение (первичное, алиментарно-конституциональное): ✧ гиноидное (ягодично-бедренное, нижний тип); ✧ андроидное (абдоминальное, висцеральное, верхний тип). • Симптоматическое (вторичное) ожирение: ✧ с установленным генетическим дефектом (+ в составе генетических синдромов с полиорганным поражением); ✧ церебральное (адипозогенитальная дистрофия): – опухоли головного мозга; – диссеминация системных поражений, инфекционные заболевания; – на фоне психических заболеваний; ✧ эндокринное: – гипотиреоидное; – гипоовариальное; – заболевания гипоталамо-гипофизарной системы; – заболевания надпочечников; ✧ ятрогенное (обусловленное приемом ряда ЛС). 2). Классификация ожирения по ИМТ (ВОЗ, 1997) → определяет риск сопутствующих заболеваний и выбор тактики лечения:
3). По характеру течения: · Стабильное · Прогрессирующее · Резидуальное (остаточные явления после стойкого снижения массы тела).
Этиология: Первичное ожирение – следствие энергетического дисбаланса между поступлением и расходом энергии при определенной генетической предрасположенности. Причины — низкий уровень физической активности пациента и его неправильное питание (избыточное потребление высококалорийных продуктов с преобладанием в рационе жиров и нарушение суточного ритма приема пищи). Генетическая предрасположенность+ алиментарные факторы + нарушение пищевого поведения+ недостаточная физическая активность Патогенез: Ключевые центры, регулирующие потребление пищи и энергетический баланс, расположены в гипоталамусе. Область латерального гипоталамуса регулирует чувство голода, а вентромедиального — чувство насыщения. Одни нейромедиаторы и гормоны (нейропептид Y, галанин, опиоды, соматолиберин, грелин, β-эндорфин, соматостатин) увеличивают, а другие (серотонин, норадреналин, кортиколиберин, холецистокинин, меланоцитстимулирующий гормон, лептин, бомбезин и др.) снижают потребление пищи. Изучается влияние непосредственно самой жировой ткани на развитие и прогрессирование ожирения и ассоциированных с ним заболеваний. Помимо депонирования энергии, жировая ткань через адипокины (лептин, адипонектин, резистин и др.), взаимодействуя с различными органами и системами, включая ЦНС, участвует в регуляции энергетического гомеостаза, чувствительности к инсулину, метаболизма глюкозы и липидов. Клиника: Основная жалоба — избыточная масса тела. Другие жалобы: повышение АД, головные боли, повышенное потоотделение, одышка при физической нагрузке и в покое, храп во сне, нарушение менструального цикла у женщин, снижение потенции у мужчин и так далее —обусловлены ассоциированными с ожирением заболеваниями. [Артериальная гипертензия, ИБС, дислипидемия, гиперкоагуляция, сахарный диабет 2 типа с его поздними осложнениями, нарушение толерантности к углеводам, синдром апноэ во сне, легочное сердце, желчно-каменная болезнь, синдром поликистоэных яичников, мочекаменная болезнь, остеоартроз тазобедренных и коленных суставов; апатия, сонливость, быстрая утомляемость, депрессия, социальная дезадаптация, повышенный риск развития онкологических процессов] Ведущими патогенетическими факторами при метаболическом синдроме являются абдоминальное ожирение (маркер инсулинорезистентности) и атерогенная дислипидемия. Абдоминальное ожирение · Измерение окружности талии (ОТ) производится на середине расстояния между подреберьем и тазовой костью по срединно-подмышечной линии. В норме ОТ у женщин не более 80 см, у мужчин — 94 см. · Окружность бедер (ОБ) измеряется ниже больших бедренных бугров. · Ожирение расценивается как абдоминальное при соотношении ОТ/ОБ свыше 0,85 у женщин и свыше 1,0 у мужчин. Осложнения ожирения · Метаболический синдром · Гастроэзофагеальная рефлюксная болезнь · Сахарный диабет 2-го типа — наличие резистентности к инсулину · Ишемическая болезнь сердца, инсульты · Артериальная гипертензия, хроническая венозная недостаточность · Желчекаменная болезнь, панкреатит, жировая болезнь печени · Артриты, деформирующий остеоартроз · Грыжи межпозвоночных дисков · Синдром поликистозных яичников · Крайняя степень ожирения с альвеолярной гиповентиляцией — не способны дышать достаточно глубоко и быстро, что ведёт к низкому уровню кислорода и высокому уровню углекислого газа в крови · Эректильная дисфункция
Метаболический синдром Согласно критериям Международной Федерации Диабета (IDF, 2005), диагноз МС устанавливается при наличии центрального ожирения (окружность талии > 94 см для европеоидов мужчин и > 80 см для женщин) в сочетании с любыми двумя из четырех нижеследующих изменений: — увеличение уровня триглицеридов (ТГ) >150 мг/дл (1,7 ммоль/л) или специфическое лечение этого нарушения — снижение содержания липопротеидов высокой плотности (ЛПВП): < 40 мг/дл (1,03 ммоль/л) у мужчин и<50 мг/дл (1,29 ммоль/л) у женщин, или специфическое лечение этого нарушения — повышение артериального давления (АД): систолическое АД > 130 или диастолическое АД > 85 мм ст. ст. или лечение ранее диагностированной артериальной гипертензии — повышение глюкозы натощак в плазме > 5,6 ммоль/л или ранее диагностированный сахарный диабет 2 типа. Лечение 1. Коррекция привычек приема пищи и расширение физической активности. 2. Гипокалорийная диета с энергетической ценностью порядка 1200 ккал в сутки, сведя к минимуму потребление жиров. Дополнительно – включение большого количества пищевых волокон. Целью является снижение массы тела на 5—10 % в течение первого года. 3. Медикаментозное лечение – при неэффективности изменения образа жизни, диетотерапии, а также при развитии осложнений ожирения и при высоком риске развития сердечно-сосудистой патологии: 3.1. Лечение ожирения: орлистат (ксеникал) ингибирует кишечные и панкреатические липазы, в результате чего нарушается расщепление жиров и их всасывание из кишечника; сибутрамин (меридиа) является ингибитором обратного захвата моноаминов (серотонин, норадреналин). Увеличение содержания в синапсах этих нейротрансмиттеров повышает активность центральных 5-НТ-серотониновых и адренергических рецепторов, что способствует увеличению чувства насыщения, снижению аппетита и увеличению термопродукции. 3.2. Коррекция липидного спектра. С этой целью используются ингибиторы ГМГ-КоА-редуктазы (статины) и фибраты. 3.3. Гипотензивная терапия. Назначаются ингибиторы АПФ и препараты других групп. 3.4. Инсулинорезистентность и гипергликемия. Лечение сахарного диабета 2 типа. Метформин в отдельных случаях может назначаться уже на стадии преддиабета. 4. Хирургическое лечение. *Хирургическое лечение показано больным с морбидным ожирением (ИМТ>40) при неэффективности консервативных методов лечения. Применяют следующие виды хирургических вмешательств: эндоскопическая установка внутрижелудочных баллонов, шунтирующие операции на тонкой кишке (еюноилеошунтирование), рестриктивные операции, связанные с уменьшением объёма желудочного резервуара (вертикальная, горизонтальная гастропластика, бандажирование желудка), комбинированные (желудочное шунтирование, билиопанкреатическое шунтирование). После оперативного лечения пациенты нуждаются в проведении заместительной терапии препаратами железа, кальция, показан приём поливитаминов. Корригирующие операции – абдоминопластика, липосакция - возможны лишь после стабилизации массы тела. При вертикальной гастропластике желудок как бы разделяется на две части: верхнюю - малую часть объемом 10-17 мл, сообщающуюся с остальной частью желудка через узкое отверстие. Для предупреждения растяжения выход из малой части желудка укрепляется синтетической полоской. При наполнении малой части желудка во время еды у пациента очень рано появляется чувство насыщения, количество принимаемой пищи резко ограничивается. Бандажирование желудка обладает тем же механизмом действия. Малая часть желудка формируется с помощью специально разработанной манжеты (бандажа) из силикона. При этом под кожу помещается специальное устройство, с помощью которого можно регулировать диаметр выходного отверстия из малой части желудка и количество принимаемой пищи и потерю массы тела. Эта операция чаще всего выполняется с использованием лапароскопической техники. При операции гастрошунтирования малая верхняя часть желудка полностью изолируется от остальной его части, а затем соединяется с тонкой кишкой. Помимо количественного ограничения в еде такая операция дает возможность резко уменьшить употребление высококалорийной пищи и сладостей. Пациенты, перенесшие шунтирование желудка, становятся "равнодушными" к еде. При этом употребление высококалорийных продуктов (сладостей, молочной пищи) может вызвать неприятные ощущения: слабость, тошноту, учащенное сердцебиение, повышенную потливость и т.д. После шунтирования желудка необходимо постоянно в течение всей жизни принимать минеральные и витаминные добавки → значительная часть желудка, вся двенадцатиперстная кишка, часть тонкой кишки выключаются из пищеварения. Операция билиопанкреатического шунтирования относится к комбинированным операциям и сочетает уменьшение объема желудка и шунтирующий компонент – реконструкцию тонкой кишки, направленную на уменьшение всасывания компонентов пищи. Уменьшение объема желудка до 60-120 мл достигается путем удаления довольно значительной его части. При этом желудок приобретает форму трубки с сохранением сфинктеров кардии и привратника. В результате уменьшается количество потребляемой пищи и возникает быстрое насыщение. За счет реконструкции кишечника длина участка тонкой кишки, участвующего в пищеварении уменьшается до 250 см. Желчь и сок поджелудочной железы при этом отводятся в конечную часть тонкой кишки, что способствует уменьшению количества расщепляемого и усваиваемого пищевого жира. Быстрое поступление пищи из уменьшенного желудка в подвздошную кишку также способствует возникновению достаточно раннего и устойчивого насыщения во время еды. Абдоминопластика — объёмное оперативное вмешательство, осуществляемое с целью восстановления эстетических пропорций живота. Абдоминопластика направлена на иссечение избытков кожи и жировых отложений, образовавшихся после родов или в силу особенностей строения организма. Как правило, большая часть пациентов — женщины после родов.
  ЧТО ПРОИСХОДИТ, КОГДА МЫ ССОРИМСЯ Не понимая различий, существующих между мужчинами и женщинами, очень легко довести дело до ссоры...  ЧТО ТАКОЕ УВЕРЕННОЕ ПОВЕДЕНИЕ В МЕЖЛИЧНОСТНЫХ ОТНОШЕНИЯХ? Исторически существует три основных модели различий, существующих между... 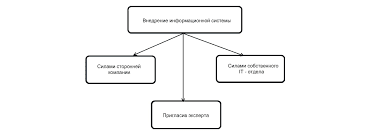 Что делает отдел по эксплуатации и сопровождению ИС? Отвечает за сохранность данных (расписания копирования, копирование и пр.)...  Что делать, если нет взаимности? А теперь спустимся с небес на землю. Приземлились? Продолжаем разговор... Не нашли то, что искали? Воспользуйтесь поиском гугл на сайте:
|