|
|
ОСТРАЯ РЕВМАТИЧЕСКАЯ ЛИХОРАДКА(болезнь Сокольского) Острая ревматическая лихорадка – это системное воспалительное заболевание соединит. ткани с преимущественным токсико-иммунологическим механизмом поражения сердца и сосудов, развивающееся у детей, имеющих генетическую предрасположенность. Актуальность темы: Тяжелое заболевание сердца, которое начинается в детстве и может протекать всю жизнь. При ревматизме возможны тяжелые осложнения (сердечная недостаточность, приобретенные пороки сердца, инвалидизация больного ребенка). Частота заболевания острой ревматической лихорадкой растет. В настоящее время 1:1000. На Северном Кавказе заболевание встречается чаще, чем в центре России. ЭТИОЛОГИЯ: Ведущая роль принадлежит b-гемолитическому стрептококку группы А, который запускает патологическую, иммунологическую реакцию, в результате чего возникает воспалительный процесс в соединительной ткани сердца. Выделяют 3 ведущих механизма в развитии ревматического процесса: 1. Прямое повреждающее влияние стрептококковых токсинов на ткани сердца и др. орг. 2. Нарушение иммунитета с развитием аллергическ. и аутоиммунных реакций. 3. Генетическая предрасположенность (семейный ревматизм). ПАТОГЕНЕЗ: Поражение сердца обусловлено тропизмом антигенов стрептококка к соединительной ткани сердца и сосудов. Стрептококк воздействует на организм своими токсинами (стрептолизин-О, ДНК-аза, стрептокиназа и гиауролидаза). К токсинам вырабатываются антитела. В результате образуются иммунные комплексы А+А+комплимента, который повреждает сосудистую стенку, в результате которых выделяются продукты распада, обладающие антигенными свойствами. На них обратно вырабатываются антикардиальные антитела. Они вторично повреждают эндокард с формированием нарушения функции клапанов. Это приводит к непрерывному процессу и формирует хр. течение заболевания. КЛАССИФИКАЦИЯ: По фазе: 1. Активная фаза, 2. Неактивная фаза. По поражению сердца (сердечная форма): 1. Ревмокардит первичный (без порока клапана), 2. Ревмокардит вторичный, возвратный (с пороками сердца). По поражению других органов и систем (внесердечная форма): 1. Полиартрит, 2. Хорея, 3. Церебральный васкулит. По течению: 1. Острое (до 3 мес), 2. Подострое (от 3 до 6 мес) 3. Затяжное (более 6 мес) 4. Непрерывно рецидивирующее (год и более) 5. Латентное КЛИНИКА: Острой ревматической лихорадкой болеют дети школьного возраста. За 2-4 нед до начала заболевания ребенок переносит чаще стрептококковую инфекцию: ангину, скарлатину, обострение хр. тонзиллита или ОРВИ. Выделяют: 1 период (латентная фаза). Длительность 2-4 недели после перенесенной стрептококковой инфекции. Отмечается бессимптомность или клиника предшествующего заболевания. 2 период (активная фаза). Характеризуется острым началом, лихорадкой, интоксикацией и клиникой поражения сердца и других органов. 3 период характеризуется синдромом возвратного ревмокардита, который развивается через 10-12 месяцев после первичной атаки. Протекает тяжело с симптомами интоксикации, с вовлечением в патологический процесс внутренних органов, с поражением клапанов сердца (чаще митрального, реже аортального). Появляются типичные синдромы Острой ревматической лихорадки: 1. Синдром интоксикации (слабость, вялость, субфебрилитет, потливость). 2. Синдром поражения сердца. Ведущий синдром – ревматический кардит у 80-90% детей. Миокардит. Поражение миокарда. Жалобы у ребенка на слабость, субфебрилитет, расстройство сна, бледность, боль в сердце, сердцебиение. При обследовании отмечается усиление верхушечного толчка, увеличение размеров сердца, тахикардия, аритмия, глухость сердечных тонов, систолический шум в области сердца, повышено АД или понижено. У половины детей в первую атаку Острой ревматической лихорадки бывает поражение эндокарда с формированием приобретенных пороков сердца. Эндокардит. Ревматический процесс локализуется в области клапана. Поражает митральный, реже аортальный клапан. У ребенка Т до 39С, ухудшается состояние, появляется бледность, потливость, боли в области сердца. При аускультации в 5 точке появляется грубый систолический шум, который проводится в подмышечную впадину (недостаточность митрального клапана). При поражении аортального клапана вдоль левого края грудины выслушивается льющийся диастолический шум (аортальный стеноз). Перикардит (воспаление околосердечной сумки). Он встречается в 2х формах: - фибринозный (сухой) хар-ся болью в области сердца, одышкой, шум трения перикарда. - экссудативный (выпотной) хар-ся бледностью, цианозом, набуханием шейных вен, одышкой, расширением границ сердца, глухостью сердечных тонов. 3. По поражению других органов и систем (внесердечная форма): а) Суставной синдром, (характерен артрит (воспаление) или артралгия (боль)). - Страдают крупные и средние суставы (коленные, голеностопн., плечевые). - Появляется отек, гиперемия, болезненность. - Поражение суставов носит летучий характер: 1-3 дня болит один сустав, затем другой, но первый выздоравливает. - Поражение суставов имеет симметричный характер. - После заболевания деформации сустава нет. б) Поражение кожи в виде анулярной эритемы (розовые кольцевые элементы, образующие кружевной рисунок, не возвышающиеся над поверхностью). В течении дня несколько раз исчезает и появляется на различных участках кожи. в) Ревматические узелки. Они характеризуются различной величины, плотные на ощупь, болезненные, неподвижные и локализуются в области крупных суставов. г) Особенности поражения нервной системы (малая хорея). Не встречается у взрослых. Малая хорея – это ревматическое поражение нервной системы, характеризующееся эмоциональной неустойчивостью (раздражительностью, плаксивостью, общей слабостью, двигательной неустойчивостью), которая возникает через 2-3 нед. после заболевания. Основные симптомы: 1. Гиперкинезы (непроизвольное подергивание мышц лица, век, кистей, рук, ног, мигание, повороты головы). У детей изменяется почерк, появляется неряшливость, гримасничанье, изменяется поведение. 2. Гипотония мышц. 3. Нарушение координации движений (нарушается походка, пальценосовая проба). 4. Нарушаются эмоции, ¯ память, внимание, появляется раздражительность. 5. Сосудистая дистония. ДИАГНОСТИКА: В ОАК признаки острого воспаления: лейкоцитоз со сдвигом влево, ускоренное СОЭ, эозинофилия. Биохимия крови: снижение общего белка, диспротеинемия, увеличение a2 и g (гамма) глобулинов. СРБ (Ц реактивный белок) положительное, нарастание титров противо-воспалительных антител. АСЛ-О (антистрептококковый лизин-О) – является маркером стрептококковой инфекции. АСГ (антистрептогиалуронидаза). АСК (антистрептокиназы). ЛЕЧЕНИЕ: 1. Госпитализация. Постельный режим 2-3 нед. Далее щадящий с ЛФК. 2. Диета. При тяжелом течении разгрузочные сахарно-фруктовые дни. Затем диета №10 с ограничением соли и достаточным кол-вом белка. Пища, обогащенная калием (курага, чернослив, темные каши, капуста, печеный картофель). 3. Патогенетическая противовоспалительная терапия. АБ пенициллинового ряда, далее Бициллин-5 один раз в 30 дней или Экстенциллин 1 раз в 3 недели. НПВС: Аспирин, Ортофен, Вольторен, Диклофенак. Стероидные при тяжелом течении: Преднизолон от 0,5 мг на кг массы, до 1,5 в зависимости от тяжести. При затяжном течении препараты аминохинолинового ряда – Делагин, Плаквинил. 4. Симптоматическая терапия: - сердечные гликозиды - кардиотропные препараты: Панангин, Рибоксин, Кокарбоксилаза - витаминотерапия - жаропонижающие - мочегонные при отеках - седативные при малой хорее Реланиум, Седуксен. Выписывают при стихании активного процесса с нормальными показателями ОАК, биохимии, АСЛ-О. Диспансерное наблюдение у педиатра и кардиолога от 5 до10 лет, с пороками – всю жизнь. Первичная профилактика: Санация очагов хр. инфекции, Закаливание, Питание, Профилактика переохлаждения. Вторичная профилактика: проводится введение Экстенциллина 1раз в 3нед. Дошкольникам 600 тыс-1,2 млн ЕД, подросткам 2,4-4 млн ЕД. Врожденные пороки сердца - это патологическое состояние, хар-ся дефектами развития сердца и магистальных сосудов в результате воздействия на эмбрион и плод различных вредных факторов. 1% среди всех новорожденных по данным ВОЗ – это дети, рожденные с пороками сердца. Причем у 1/3 детей с ВПС наблюдается тяжелое течение, сердечная нед-ть и даже смерть. ЭТИОПАТОГЕНЕЗ:Предрасполагающие факторы:
Нарушение эмбриогенеза в период 2-8 нед беременности формирует аномальную гемодинамику, в результате которой формируется порок сердца. Классификация: Все ВПС делятся на синие (с цианозом) и белые (без цианоза). В зависимости от состояния гемодинамики ВПС делятся на 4 группы.
В течении ВПС выделяют три фазы: 1. Фаза адаптации. Она начинается с первых дней жизни, когда ребенок приспосабливается к нарушениям гемодинамики. Реакции адаптации у детей раннего возраста находятся в неустойчивом равновесии и поэтому сравнительно простой анатомический порог ОАП-ДМЖП могут протекать тяжело и привести к смерти. Если дети не погибли в эту фазу, то после 2-3 лет наступает значительное улучшение гемодинамики и больной переходит во вторую фазу. 2. Фаза относительной компенсации. У больного уменьшаются жалобы, улучшается физическая и моторная активность, наблюдается улучшение гемодинамики. Длительность этой фазы м.б. разной, но вслед за 2 фазой независимо от её длительности наступает 3 фаза. 3. Терминальная фаза. Она наступает при исчерпывании всех компенсаторных возможностей и развитию дистрофических изменений в сердечной мышце, нарушением кровообращения не поддающееся лечению. Одним из компенсаторных механизмов является легочная гипертензия, вследствии чего происходит расширение сосудов МКК. Но сущ-ет защитный рефлекс, предотвращающий отек легких, при котором повышается давление в МКК за счет спазма сосудов. Это приводит к развитию склероза сосудов, сброса крови справа налево, нарастанию цианоза, увеличению выброса эритроцитов, увеличению гемоглобина, для компенсации артериальной гипоксемии. У больного нарастает ДН, ССН, нарушается мозговое кровообращение и наступает смерть. Клиническая картина: Она разнообразная и зависит от анатомического дефекта, степени компенсации, осложнений. Более легко протекает ДМЖП, ДМПП с небольшим дефектом, открытый артериальный проток. Тяжелое течение СН дает болезнь Фалло. При осмотре нужно обращать внимание на общие симптомы при ВПС: 1. Низкая М тела при рождении. 2. Отсутствие прибавки М тела после рождения. 3. Утомляемость, одышка, бледность или цианоз, акроцианоз, пастозность, переферические отеки. 4. Гепатоспленомегалия. 5. Кардиомегалия. 6. Тахикардия. 7. Органический характер шума в сердце (звучный «шум мотора» по интенсивности). 8. Одышечно-цианотические приступы. 9. Частые бронхолегочные заболевания. Пороки с обогащением МКК – основной анатомический признак – это сообщение между МКК и БКК со сбросом крови из артериального русла в венозное (ОАП). Анатомия: Баталов проток соединяет аорту с легочной артерией. Гемодинамика: Частичное оксигенированная кровь из аорты поступает в легочную артерию. В результате чего избыточное кол-во крови приводит к гипертрофии ЛП и ЛЖ. В БКК поступает уменьшенное кол-во крови. Клиника: Утомляемость, бледность кожи, одышка, акроцианоз при нагрузке, пульсация сосудов шеи, смещение границ сердца влево, сердечный горб, акцент 2 тона над легочной артерией, грубый машинный шум, максимально выслушивается над легочной артерией. ДМПП – открытое овальное окно. Сообщение между предсердиями одно или несколько. Гемодинамика: Сброс крови из левого предсердия через дефект в правое приводит к перегрузке ПП и ПЖ. В результате – перегрузка МКК и снижение кол-ва крови в БКК. Клиника: Смещение границ сердца влево (за счет набухания ствола легочной артерии), и за счет гипертрофии правых отделов сердца. Аускультативно: акцент 2 тона на легочной артерии, умеренный систолический шум, который проводится в подмышечную область и к углу лопатки. ДМЖП - это сообщение между правыми и левыми камерами сердца на уровне желудочков. Он чаще всего встречается из всех ВПС. Гемодинамика: Происходит сброс крови из ЛЖ в правый, в результате чего происходит перегрузка правых и левых отделов сердца (МКК). Клиника: При незначительном дефекте симптомы заболевания проявляются не с рождения, а первые 2-4 мес жизни: появляется слабость, вялость, бледность и мраморность кожи, цианоз носогубного треугольника при беспокойстве, ¯ аппетита. У ребенка развивается гипотрофия, отмечается тахикардия. У 30-50 % детей систоло-диастолический шум появляется с рождения, у остальных – через несколько мес. Шум грубый, часто в виде «шума машинного сердца». Выслушивается во всех точках сердца. Наблюдается увеличение размеров сердца, формируется сердечный горб и смещение границ сердца в обе стороны. Дети отстают в развитии, характерен порок для детей с синдромом Дауна. Пороки с обеднением МКК. Анатомическая особенность – это сужение легочной артерии с патологическим сбросом крови из ПЖ в БКК и уменьшением крови в МКК. Тетрада Фалло Анатомия: Стеноз легочной артерии, большой дефект меж-желудочковой перегородки, декстрапозиция аорты, гипертрофия миокарда ПЖ. Гемодинамика: Из ПЖ кровь поступает в суженную легочную артерию и находящуюся на межжелудочковой перегородке аорту. И в аорту поступает и артериальная и венозная кровь. В результате увеличивается кол-во крови в БКК и уменьшается в МКК. Клиника: С рождения отмечается признаки поражения сердца: резкая бледность, цианоз губ, акроцианоз, общий цианоз, усиливающийся при нагрузке, одышка, тахикардия, увеличение размеров сердца, грубый систолический шум во всех точках сердца, одышечно-цианотические приступы. В дальнейшем отмечается деформация гр. клетки слева – сердечный горб, увеличенный сердечный толчок, пальцы в виде «барабанных палочек», ногти в виде «часовых стекол», ребенок значительно отстает в физическом и нервно психическом развитии с рождения. Могут возникать признаки ССНед-ти. Пороки с нормальным легочным кровообращением (с обеднением БКК). При данных пороках отсутствует цианоз. Коарктация аорты – это врожденное сужение или полное закрытие просвета на ограниченном участке аорты. Гемодинамика: При сужении аорты происходит перегрузка и гипертрофия ЛЖ с последующим развитием склероза. Клиника: Жалобы появляются поздно и обусловлены симптомом гипертонии. Чаще выявляются у юношей в подростковом периоде случайно при про-хождении комиссии. Жалобы на гол. боль, шум в ушах, повышенная утомляемость, боли в животе и в ногах. У ребенка развита хорошо верхняя половина тела («атлетический торс»). При измерении АД на руках и ногах отмечают АД на руках до 250 и понижение АД на ногах до 0 мм рт ст. Поэтому основным диагностическим критерием является отсутствие или ослабление пульса на бедренных артериях. При осмотре наблюдается расширение границ сердца влево, усиление верхушечного толчка, акцент 2 тона над аортой, систолический шум в области мечевидного отростка, грудины и межлопаточного пространства. Диагностика: 1. Клиника анамнезтических данных 2. УЗИ и рентгенография сердца 3. ЭКГ, ФКГ 4. Ангиокардиография 5. Зондирование сердца 6. Измерение АД на руках и ногах Лечение: 1. Консервативное: при СН, при осложнениях (одышечно-цианотические приступы), для подготовки к операциям и после операций. - Госпитализация в кардиологическое отделение в отдельную палату. - Строгий санэпидрежим - Постельный режим с приподнятым головным концом - Стол №10 (жидкость по диурезу) - Оксигенотерапия - Сердечные гликозиды при необходимости - Кардиотропные ЛС - Мочегонные при отеках. 2. Оперативная коррекция порока проводится детям на 1-2 году жизни. 3. Поликлинический. Это наблюдение у педиатра и кардиолога, рациональн питание, прогулки, рациональный режим физ. нагрузки, санация хронических очагов инфекции. 4. Беречь от переохлаждения, контакта с ОРВИ 5. Контроль за применением сердечных гликозидов. 6. Диспансерное наблюдение у кардиолога всю жизнь. ВЕГЕТОСОСУДИСТАЯ ДИСТОНИЯ ВСД у детей и подростков (нейроциркуляторная дистония – НЦД, синдром вегетативной дисфункции). Актуальность темы: ВСД – это частая патология у детей и подростков. На её долю приходится 15-20% от всех соматических заб-ний у детей. У подростков она встречается чаще от 30 до 60%. У девочек ВСД встреч в 2,5 раза чаще. На фоне этой патологии в последующем формируется гипертоническая или гипотоническая б-нь, БА, ишемическая б-нь сердца, инфаркт миокарда, ЯБ и др заболевания. ВСД – это состояние, синдром, при котором отмечается функциональное изменение тонуса и реактивности сосудов врожденного или приобретенного характера. При ВСД нарушается работа вегетативного отдела ЦНС, поэтому нарушается вегетативная регуляция сердца, тонуса сосудов, внутренних органов и желез внутренней секреции. Всё это приводит к формированию психосоматических заболеваний. ЭТИОЛОГИЯ: 1. Наследственность (ВСД у матери, наличие у родителей БА, гипертонической б-ни, ИБС, заб-ия щитовидной железы, СА. Детям передается тип реагирования нервной системы. 2. Вредные факторы внутриутробного этапа развития: инфекционные заб-ия во время беременности, анемия, гипоксия плода, токсикозы, внутриутробные инфекции, алкоголь, табак, профвредности и медикаментозная терапия. 3. Роды быстрые или затяжные, асфиксия или внутричерепная РТ. 4. Поражение НС после рождения (черепная травма). Менингит, энцефалит, неврозы. 5. Психоэмоциональное напряжение (стресс) – это умственное переутомление, неблагоприятная обстановка дома, в школе. Факторы риска развития ВСД: 1. Инфекционные заб-ия ребёнка (частые ОРЗ). 2. Очаги хронической инфекции. 3. Гиподинамия или чрезмерная физ. нагрузка. 4. Эндокринные заб-ия, гормональный дисбаланс. 5. Аллергические заб-ия. 6. Возрастная нейроэндокринная перестройка (12-14 лет). 7. Алкоголь, табачный дым, наркотики. 8. Тип питания (избыток соли, сахара и жира в пище). ПАТОГЕНЕЗ: Все эти повреждающие факторы приводят к нарушению чувствительности рецепторного аппарата гипоталамуса и лимбитико-ретикулярного комплекса надсегментарных вегетативных центров и формируют внутричерепную гипертензию в области 3-го желудочка. В гипоталамусе и лимбитико-ретикулярном комплексе находятся психические и вегетативные центры. Дисфункция вегетативной системы приводит к нарушению обмена в-в, нарушению свёртывающей системы крови и иннервации внутренних органов. КЛАССИФИКАЦИЯ ВСД: 1. Ваготонический тип – нарушение парасимпатического отдела ВСД, главный управляющий нерв парасимпатической системы (блуждающий нерв). 2. Симпатикотонический тип – нарушение функции симпатического отдела НС (первичная артериальная гипертензия). 3. Смешанный тип. КЛИНИКА: Ваготонический тип. - дети легко краснеют или бледнеют (красный дермографизм), - кисти рук чуть цианотичные, холодные, ладони влажные, - резкая потливость, кожа мраморная (сальная), - склонность к понижению Т тела, зябкость, при инфекционных заболеваниях длительная субфебрильная Т тела (высокой лихорадки нет), - склонность к полноте, - тошнота по утрам, - склонность к брадикардии, снижению АД, - жалобы на боли в сердце, обмороки, головокружения, - плохая переносимость поездок на транспорте, - боли в ногах по вечерам, - жалобы на боли в животе, усиленное слюноотделение, возможные запоры или поносы, дискинезия желчевыводящих путей, - сильная гол. боль, - у таких людей чаще развивается БА, аллергический дерматит, гипотония, болезни ЖКТ, - по темпераменту дети апатичны, физ активность снижена, склонность к депрессии, - внимание и сосредоточенность у таких детей нормальные, - глубокий продолжительный ночной сон, замедленный переход от сна к активной деятельности. 2. Симпатикотонический тип ВСД. - бледная, сухая кожа, плохое потоотделение, ладони сухие и теплые, белый дермографизм, - склонность к высокой Т тела при стрессе, эмоциональном переживании, при инфекционных заб-иях высок лихорадка, - чаще худые дети с повышенным аппетитом, характерна жажда, запоры, - склонность к тахикардии, повышению АД, нерезкая гол боль, - по темпераменту это увлекающиеся, вспыльчивые люди, рассеянные, невнимательные, для них хар-на повышенная утомляемость, - активность у них выше вечером, - позднее засыпание, беспокойный сон, раннее пробуждение (невыспанные). ДИАГНОСТИКА: 1. Анамнез и клиническая картина 2. Пульс, АД, термометрия, мониторирование Т тела (через 3 часа 3 суток) 3. ЭКГ, УЗИ ДГ (дуги аорты), эхоэнцефалография, РЭГ (реалогическая энцефалография – изучение кровотока по сосудам) 4. Определение вегетативного тонуса по таблицам. 5. Консультации кардиолога, невропатолога, окулиста. ЛЕЧЕНИЕ: Комплексная терапия ВСД I. Общие мероприятия: 1. Нормализация режима дня, чередование умственной и физ нагрузки, избегать длительных телепередач и компьютерных игр. 2. Прогулки не менее 3-4 часов в сутки. 3. Длительный ночной сон при ваготонии, дополнительный дневной сон при симпатикотонии. 4. Водные процедуры: влажные протирания, контрастный душ, плавание, лечебные ванны. 5. Лечебная физкультура. 6. Гипоаллергенная диета, ограничение соли, при симпатикотонии ограничить крепкий чай, кофе, пряности, стол №10. II. Нормализация вегетативного тонуса 1. Общий массаж, гидромассаж, массаж воротниковой зоны, массаж рефлексогенных зон, лечебные ванны: хвойные, йодобромные перед сном для симпатиков; соляные ванны для ваготоников. 2. Физиопроцедуры: электрофорез на воротниковую зону с кальцием при ваготонии; электрофорез при симпатикотонии с эуфиллин и магнезией. 3. Медикаментозн. терапия (только седативные и транквилизаторы). - при симпатикотонии: настойка валерианы, пустырника, Седуксен, Фенозипам, Тазипам. - при ваготонии: настойки элеутерококка, женьшеня, Амизил, Сиднокарб. - смешанный тип лечится транквилизаторами и ноотропами: Белатаминал, Пикамилон, Фенибут. - нейролептики назначаются при страхах, тревоге, тике, мигрени: Сонапакс. - антидепрессанты назначаем при ваготонии – Амитрептилин, Мелипромин, растительные антидепрессанты –Деприм, Гиперикум (на основе зверобоя), Афабзол, Негрустин. III. Нормализация метаболизма миокарда (кардиотропные преператы): - ваготоникам препараты кальция (кальцемины, Кальций Д3 никомед, Кальцимвитрум, Компливит кальций). - симпатикам препараты калия (Панангин, Аспаркам, Хлористый калий) - всем витамины группы В, Кокарбоксилазу, Рибоксин IV. Улучшение метаболизма ЦНС (ноотропы – Мексидол, Кавинтон, Никотиновая кислота, Мексикор, Кортексин, Энцефабол). V. Санация очагов хронической инфекции. VI. Симптоматическая терапия. VII. Диспансерное наблюдение 2 р/год у педиатра, окулиста, невропатолога, кардиолога; прививки разрешены, консультация психолога для развития к позитивному отношению к жизни, психокоррекция организма. КОЛЛАГЕНОВЫЕ ЗАБОЛЕВАНИЯ – это заболевания соединительной ткани с наличием аутоиммунного процесса, которые характеризуются системными сосудистыми поражениями, рецидивирующим характером и склонностью к прогрессированию. К коллагеновым заболеваниям относятся: 1. ревматоидный артрит; 2. системная красная волчанка; 3. склеродермия; 4. узелковый периартериит. Ревматоидный артрит – системное заболевание соединительной ткани с поражением опорно-двигательного аппарата (ОДА). Чаще болеют дети до 7 лет. Девочки чаще. ЭТИОЛОГИЯ. - бактериальная инфекция: стрептококковая, стафилококковая, дифтероидные бактерии, кишечная палочка. - вирусная инфекция: вирусы кори, краснухи, парагриппа, гриппа. - простейшие: микоплазма, хламидии, уреаплазма. Хламидийный и уреаплазменный артрит, который характеризуется тяжелым, упорным течением с быстроразвивающимся анкилозом сустава. ПАТОГЕНЕЗ. Инфекция повреждает клетки суставных тканей с образованием иммуноглобулина. В ответ на это в организме происходит выработка СРБ (Ц реактивный белок), который соединяется с белками крови и образует иммунные комплексы, циркулирующие в крови. Они повреждают синовиальные оболочки суставов, стенки сосудов сердца, почки, печень, легкие. КЛАССИФИКАЦИЯ. 1. Ревматоидный артрит суставная форма (с поражением или без поражения глаз) - полиартрит; - олигоартрит (2-3 сустава); - моноартрит. 2. Ревматоидный артрит суставно-висцеральная форма (с поражением сердца, почек, НС, кожи, глаз, легких) 3. Ревматоидный артрит в сочетании с острой ревматической лихорадкой. Клинико-иммунологическая характеристика: СРБ (-), СРБ (+). Течение болезни: 1. быстро прогрессирующие; 2. медленно прогрессирующие; 3. без прогрессирования. Функциональная способность опорно двигательного аппарата сохранена или нарушена. КЛИНИКА. У детей ревматоидный артрит встречается в форме ювенильного ревматоидного артрита (ЮРА). Начало заболевания развивается подостро. У детей младшего возраста поражаются крупные суставы нижних конечностей (коленные, голеностопные). Жалобы на боли могут отсутствовать и родители замечают нарушение функции сустава. У детей старшего возраста характерным симптомом поражения суставов является боль. Суставы увеличиваются в объеме, кожа над ними теплая, умеренно гиперемирована, чаще поражаются мелкие суставы конечностей. Из-за болезненности движения в суставах ограничены. При обследовании: нарушение конфигурации сустава, отечность, болезненность при пальпации. Отличительная особенность ЮРА: 1. Утренняя скованность движений. Состояние ребенка не страдает. 2. При повторных обострениях развиваются стойкие деформации суставов, возникают анкилозы (фиброзные и костные внутрисуставные сращения). Одновременно происходит атрофия мышц. 3. ЮРА сочетается с поражением глаз в виде увеита (лентовидной дегенерации), который осложняется катарактой. 4. При прогрессировании ревматоидного артрита дети становятся инвалидами, одновременно поражаются паренхиматозные органы: - почки (гематурическая форма нефрита); - сердце (перикардит); - печень (гепатит). ДМИ: 1. кровь: увеличенное СОЭ, увеличенный уровень сиаловых кислот, положительный ревмофактор (РФ), СРБ, увеличение альфа и гаммаглобулинов. 2. рентгенография: остеопороз, сужение суставной щели, в поздних стадиях деструкция костной ткани. NB! Ревмофактор является неспецифическим маркером коллагеновых заб-ий. СРБ – неспецифический фактор воспаления. ЛЕЧЕНИЕ. Выделяем 2 этапа 1. лечение острого периода 2. поддерживающая терапия. Суставная форма ЮРА: - Базовая терапия: НПВС (Ортофен, Бруфен, Метиндол, Вольтарен, Диклофенак) - Поддерживающая терапия: один из препаратов вышеперечисленных + препарат аминохинолинового ряда (Делагил, Плаквинин). При суставно-висцеральных формах ЮРА: - Базовая терапия ГКС (Преднизолон, Метипред 1-2 мг на кг 7-14 дней. - Симптоматическая терапия: внутрисуставн. введение р-ра Кеналога, Дипроспана. - Диета – стол №10, постельный режим, физиолечение, массаж ЛФК. Системная красная волчанка – наиболее тяжелое и часто встречающееся заболевание из группы диффузных заболеваний соединительной ткани, аутоиммунного характера, с развитием воспаления во многих органах и системах. ЭТИОЛОГИЯ не известна, отводится роль пускового механизма вирусам, наследственной предрасположенности, эндокринным воздействиям (девочки болеют чаще), инсоляции. Клиника разнообразна: лихорадка неправильного типа, похудание, признаки поражения многих органов и систем. Разнообразные поражения кожи: на носу и щеках в виде «бабочки», «декольте», над локтевыми и коленными суставами; явления рубцовой атрофии, фотосенсибилизация. Нередко бывает поражение слизистых типа афтозного стоматита. Часто бывает суставной синдром, сопровождающийся миалгией и миозитом. Часто бывает поражение серозных оболочек – плеврит, перикардит, перитонит, из них наиболее часто бывает кардит. Очень часто развивается волчаночный нефрит. Патология ЖКТ в виде эрозивно-язвенного поражения желудка и кишечника, панкреатит. Со стороны ЦНС менингоэнцефалит, полиневрит, могут б. хореические гиперкинезы. При обследовании в ОАК – лейкопения, ускоренная СОЭ, тромбоцитопения, анемия, диспротеинемия, LЕ клетки. ЛЕЧЕНИЕ: лечение в стационаре, постельный режим, стол 10, гормоны - Преднизолон, широко используют цитостатики (Азотиоприн, Фосфамид), антикоагулянты (Гепарин), антиагреганты (Курантил), антибиотики, препараты кальция, гипотензивные. При своевременном лечении 85-93 % дают ремиссию до 10 лет. При поздней диагностике прогноз неблагоприятен. Системная склеродермия. Это заболевание из группы диффузных болезней соединительной ткани, характеризующееся прогрессивными изменениями кожи, опорно-двигательного аппарата и внутренних органов, обусловленными поражением соединительной ткани с развитием фиброза и облитерирующего эндартериита. ЭТИОЛОГИЯ изучена недостаточно. Имеет место генетическая предрасположенность, роль ретровирусов, герпесвирусов и участие аутоиммунных механизмов. КЛИНИКА Ведущее место имеет поражение кожи, которое проходит стадию отека, индурации и атрофии. Кожа на пораженных местах становится плотной, плохо собирается в складку, нарушается ее пигментация, могут появляться рубцы типа «сабельного удара» Могут поражаться кисти рук и стопы: пальцы нельзя сжать в кулак из-за отека, конечности холодные, синюшные, иногда изъязвления, гангрена. При поражении лица оно становится амимичным, уши и нос истончены «птичий нос», затруднено открывание рта, вокруг которого формируются морщины «кисейный рот», нарушено смыкание век. Могут развиваться артриты, атрофия слизистых желез полости рта и ЖКТ. Поражения ССС в виде кардитов и развитие кардиосклероза. Поражение легких приводит к развитию пневмофиброза. Поражение почек может привести к развитию почечной недостаточности. Диагностика: СОЭ, изменение белковых фракций, РФактор, СРБ, ДФА. ЛЕЧЕНИЕ: Глюкокортикостероиды, НПВП, антикоагулянты, дезагреганты, никотиновая кислота. Прогноз серьезный. ЗАБОЛЕВАНИЯ КРОВИ Железодефицитная анемия Анемия – это патологическое состояние организма при котором уменьшается число Er или Hb в единице объема крови. У детей чаще встречается ЖДА, их частота составляет 25-30%. Чаще встречается у детей раннего возраста. У детей второго полугодия 50%, у дошкольников до 40%, у школьников – 30%. Дефицит железа является причиной заболевания детей ОРВИ, пневмонией, рахитом, оказывает неблагоприятное воздействие на физическое и нервно-психическое развитие, на состояние ЖКТ и иммунитета. У детей раннего возраста к 4,5-5 мес. у доношенных и к 3-4 мес. У недоношенных может развиться анемия в связи со снижением запасов железа к этому времени. Максимально дети получают запас железа после рождения от матери. ЭТИОЛОГИЯ 1. Малые запасы железа при рождении ребенка: Ø Заболевания матери в период беременности (инфекционные, соматические, токсикозы, в/у инфекции); Ø Интоксикации матери в период беременности (вредные привычки, ЛС, проф. вредности); Ø Анемия у беременной (встречается до 80 случаев); Ø Нарушение питания и режима дня беременной; Ø Многоплодная беременность, недоношенность. 2. Нарушение питания ребенка: Ø Искусственное вскармливание; Ø Несвоевременное введение витаминов и прикормов (мясо, печень); Ø Однообразное несбалансированное питание (мучное, белковое); Ø Вегетарианское питание; Ø Обилие коровьего молока (затрудненное усвоение Fe из-за Ca). Все эти факторы приводят к нарушению всасывания и усвоения железа. 3. Повышение в потреблении Fe: Ø Быстрые темпы роста (на 1-2 году жизни, 4-6 лет, в пубертатном периоде); Ø Большая физ. нагрузка. 4. Соматические и вирусные инфекции (ОРВИ, пневмония, инфекционные заболевания), заболевания ЖКТ (целиакия, муковисцидоз), сердца, почек, гипотрофия, рахит, диатезы, гельминты и лямблии приводят к нарушению всасывания и усвоения Fe и приводят к ЖДА. КЛАССИФИКАЦИЯ 1. Дефицитные анемии (Fe-, витамино-, белково- дефецитные анемии); 2. Гипо-, апластические анемии; 3. Постгеморрагические анемии; 4. Гемолитические анемии; 5. Анемии при различных заболеваниях, со сложным патогенезом. По степени тяжести: Ø I степень (легкая) – Hb 90-100 г/л, Er 3·1012; Ø II степень (средне- тяжелая) – Hb 70-89 г/л, Er 2,5·1012 – 2,9·1012; Ø III степень (тяжелая) – Hb < 70 г/л, Er < 2,5·1012. По цветному показателю: 1. Нормохромная – 0,85–1,0. 2. Гипохромная - < 0,85. 3. Гиперхромная - > 1,0. По регенераторной способности эритропоэза: 1. Норморегенераторная (нормобластоз, макроцитоз, полихромотофилия, умеренный анизоцитоз, нормальное содержание ретикулоцитов – до 2х мес 9,5 %, старше 6-8 %), 2. Гипорегенераторная (микроцитоз, слабый анизо- и пойкилоцитоз, сниженное количество ретикулоцитов), 3. Гиперрегенераторная – увеличенное количество ретикулоцитов. КЛИНИКА 1. Синдром хронической интоксикации (астеноневротический с-м). Слабость, вялость, ↑ утомляемость, ↓ работоспособность, эмоциональная неустойчивость, отсутствие способности сосредоточить внимание на изучаемом предмете, ↓ интереса к обучению, мелькание мушек перед глазами, ↓ памяти и внимания, субфебрильная t0. 2. Синдром дистрофических и атрофических изменений кож   Конфликты в семейной жизни. Как это изменить? Редкий брак и взаимоотношения существуют без конфликтов и напряженности. Через это проходят все... 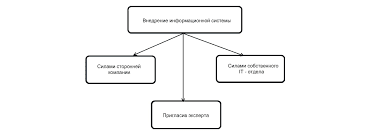 Что делает отдел по эксплуатации и сопровождению ИС? Отвечает за сохранность данных (расписания копирования, копирование и пр.)...  ЧТО ТАКОЕ УВЕРЕННОЕ ПОВЕДЕНИЕ В МЕЖЛИЧНОСТНЫХ ОТНОШЕНИЯХ? Исторически существует три основных модели различий, существующих между... 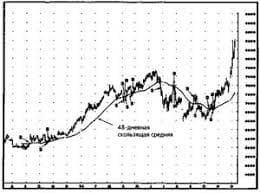 Что вызывает тренды на фондовых и товарных рынках Объяснение теории грузового поезда Первые 17 лет моих рыночных исследований сводились к попыткам вычислить, когда этот... Не нашли то, что искали? Воспользуйтесь поиском гугл на сайте:
|