|
|
РЕСТРИКТИВНАЯ КАРДИОМИОПАТИЯРестриктивная кардиомиопатия (РКМП) известна в двух вариантах (ранее рассматривающихся как два самостоятельных патологических процесса) — эндокардиальный фиброз и эндомиокардиальный фибро-эластоз Леффлера. Патоморфологическая картина при этих двух заболеваниях мало различается и характеризуется резким утолщением эндокарда в сочетании с гипертрофией миокарда желудочков, полости которых могут быть расширены или уменьшены. Обычно в патологический процесс вовлечены оба желудочка или изолированно правый либо левый. Наиболее типично изменение правого желудочка с вовлечением сосочковых мышц и сухожильных хорд с прогрессирующей облитерацией полости желудочка. Как синдром РКМП может наблюдаться при заболеваниях, также ведущих к нарушению диастолического расслабления (так называемые болезни накопления — амилоидоз, гемохроматоз, гликогеноз). При этих заболеваниях в миокарде накапливаются патологические субстанции, обусловливающие нарушение расслабления миокарда. Патогенез. При РКМП имеется нарушение диастолического наполнения желудочков в виде укорочения времени изометрического расслабления желудочков и уменьшение позднего наполнения желудочков (в период систолы предсердий). Эти нарушения, а также часто развившаяся недостаточность трехстворчатого клапана обусловливают нарастание сердечной недостаточности (часто при малых размерах сердца). Клиническая картина. Проявления болезни чрезвычайно полиморфны, они определяются симптомами нарушения кровообращения в малом или большом круге (в зависимости от преимущественного поражения правого или левого желудочка). На I этапе диагностического поиска не всегда можно получить необходимую информацию для постановки диагноза, так как жалобы или отсутствуют, или обусловлены застойными явлениями в малом или большом круге кровообращения. На II этапе могут выявляться симптомы застойной недостаточности сердца разной степени выраженности. Большее значение имеет обнаружение увеличения сердца, мягкого позднего систолического шума и громкого раннего III тона (обусловленного быстрым наполнением желудочков во время диастолы). На III этапе диагностического поиска обнаруживают признаки увеличения сердца (при рентгенологическом исследовании), неспецифические изменения зубца Т на ЭКГ, III тон сердца на ФКГ. Наибольшее значение имеет эхокардиография, выявляющая быстрое движение передней створки митрального клапана во время диастолы и быстрое раннее движение задней стенки левого желудочка наружу. При исследовании параметров центральной гемодинамики определяется повышенное давление заполнения в обоих желудочках, причем конечное давление в левом превышает аналогичный показатель в правом желудочке. При вентрикулографии наблюдаются усиленно сокращающийся левый желудочек или оба желудочка, гладкие контуры их стенок, иногда с дефектом заполнения в области верхушки, отражающим ее облитерацию. В некоторых случаях определяются вдавления в области сосочковых мышц. Отмечаются признаки недостаточности митрального или трехстворчатого клапана. При эндомиокардиальном фиброэластозе Леффлера возможны выраженная эозинофилия и бронхоспастический синдром, что в сочетании с умеренным увеличением сердца и симптомами сердечной недостаточности помогает поставить правильный диагноз. Диагностика. Распознавание РКМП чрезвычайно трудно. С уверенностью о данной патологии можно говорить при исключении синдромаль-но сходных заболеваний, прежде всего констриктивного перикардита с признаками нарушения кровообращения в большом круге, а также пороков сердца (митрально-трикуспидальный порок). Предположение о РКМП может возникнуть при обнаружении умеренного увеличения сердца в сочетании с признаками сердечной недостаточности, которые нельзя объяснить никакими иными причинами. Из этого следует, что необходимо провести ряд дополнительных методов исследования. Ранние стадии болезни могут быть выявлены при зондировании сердца и обнаружении повышенного конечного диастолического давления в левом желудочке. В настоящее время с помощью допплерографии можно выявить нарушения, возникающие в период диастолы. Обнаруживается увеличение пика раннего наполнения, уменьшение пика позднего наполнения, увеличение отношения раннего наполнения к позднему. Помощь в установлении диагноза оказывает также и ангиокардиография. Лечение. При развитии сердечной недостаточности проводят терапию по общепринятым правилам. При нарушениях сердечного ритма осуществляют соответствующую терапию. Наличие сердечной недостаточности и неэффективность терапии являются показанием к трансплантации сердца. НЕЙРОЦИРКУЛЯТОРНАЯ ДИСТОНИЯ Нейроциркуляторная дистония (НЦД) — заболевание структурно-функциональной природы, проявляющееся разными сердечно-сосудистыми, респираторными и вегетативными расстройствами, астениза-цией, плохой переносимостью стрессовых ситуаций и физических нагрузок. Заболевание течет волнообразно, однако имеет хороший жизненный прогноз, так как при нем не развиваются кардиомегалия и сердечная недостаточность. Термин «структурно-функциональное» заболевание означает, что болезнь проявляется в основном функциональными расстройствами, но при этом обязательно имеется морфологический субстрат в виде патологии субклеточных структур. Эти сдвиги выявляются лишь при электронно-микроскопическом исследовании, тогда как при обычной световой микроскопии, а тем более макроскопически, никаких изменений не выявляется [Саркисов Д.С, 1997]. НЦД является самостоятельной нозологической единицей. Однако в части случаев НЦД следует рассматривать как синдром, если ее признаки встречаются при каком-то другом заболевании (например, при артериальной гипертензии, расстройствах, вызванных воздействием токов сверхвысокой частоты, при заболеваниях прочих органов и систем). НЦД — очень распространенное заболевание (в общей структуре сердечно-сосудистых заболеваний эта патология выявляется в 32 —50 % случаев). Встречается у людей самого разного возраста (преимущественно у женщин), однако дебют болезни чаще наблюдается у молодых. Этиология. Причины развития болезни точно не установлены. НЦД — полиэтиологическое заболевание. Многочисленность и переплетение различных причин создают значительные трудности в выявлении ведущих. В настоящее время можно говорить лишь о вероятной причине болезни. Среди этиологических факторов выделяют предрасполагающие и вызывающие, причем их разграничение достаточно сложно и может быть только условным. Предрасполагающими факторами являются наследственно-конституциональные особенности организма, особенности личности; неблагоприятные социально-экономические условия; периоды гормональной перестройки организма. Вызывающие факторы — это психогенные (острые и хронические нервно-эмоциональные стрессы, ятрогения), физические и химические (переутомление, гиперинсоляция, ионизирующая радиация, воздействие повышенной температуры, вибрация, гиподинамия, хронические интоксикации, злоупотребление алкоголем), дисгормональные (периоды гормональной перестройки, беременность, аборт, дизовариальные расстройства), инфекция (хронический тонзиллит, хроническая инфекция верхних дыхательных путей, острые или рецидивирующие респираторные заболевания). Однако во время болезни предрасполагающие факторы могут стать пусковыми. В периоды обострений болезни эти факторы могут быть различными у одного и того же больного. Патогенез. Различные внешние и внутренние воздействия ведут к нарушению на любом уровне сложной нейрогормонально-метаболической регуляции сердечно-сосудистой системы, причем ведущим звеном становится поражение гипоталамических структур, осуществляющих координаторно- интегративную роль. Патологическое влияние на эти структуры может осуществляться двояким путем: через кору головного мозга (в результате расстройств высшей нервной деятельности) и вследствие непосредственного воздействия различных патогенных факторов. Существенную роль играет и наследственно-конституциональный фактор в виде функциональной недостаточности регулирующих структур мозга или чрезмерной их реактивности. Нарушения регуляции проявляются прежде всего дисфункцией симпа-тико-адреналовой и холинергической систем и изменением чувствительности соответствующих периферических рецепторов. Расстройства гомеостаза выражаются также в нарушении гистаминсеротониновой, калликреинкини-новой систем, водно-электролитного обмена, кислотно-основного состояния, углеводного обмена. Резко нарушается кислородное обеспечение физической нагрузки, что приводит к снижению напряжения кислорода в тканях, в результате чего энергообеспечение организма осуществляется в основном за счет анаэробных механизмов. При физической нагрузке быстро возникают ацидотические сдвиги за счет увеличения в крови уровня лактата. В тканях, особенно в миокарде, активизируются так называемые тканевые гормоны (гистамин, серотонин и др.), приводящие к расстройству метаболизма и развитию дистрофии. Возникают нарушения микроциркуляции. Расстройство нейрогормонально-метаболической регуляции сердечнососудистой системы реализуется в неадекватном реагировании ее на обычные и тем более сверхсильные раздражители. Это выражается в неадекватности тахикардии, колебании тонуса сосудов, неадекватной нагрузке росту минутного объема сердца, регионарных спазмах сосудов. Расстройства регуляции в покое могут оставаться бессимптомными, однако различные нагрузки (физическая нагрузка, гипервентиляция, ортоста-тическое положение, введение симпатомиметических средств) четко указывают на «дефекты» функционирования сердечно-сосудистой системы. Классификация. Общепринятой классификации в настоящее время нет. Рабочая классификация НЦД, учитывающая этиологические формы, особенности клинических проявлений и степень тяжести заболевания, представлена в табл. 9. Таблица 9. Рабочая классификация нейроциркуляторной дистонии
Клиническая картина. Из классификации вытекает, что клиническая картина болезни чрезвычайно полиморфна, выраженность симптоматики очень вариабельна. С другой стороны, симптомы НЦД напоминают признаки других заболеваний сердечно-сосудистой системы, что в ряде случаев затрудняет ее распознавание. На I этапе диагностического поиска выявляют наиболее важную для диагноза информацию. Жалобы больных чрезвычайно разнообразны. Больные жалуются на боли разнообразного характера в области сердца: ноющие, колющие, жгучие, распирающие. Продолжительность их весьма разнообразна: от мгновенных («прокалывающих») до монотонных, длящихся часами и сутками. Боли могут иррадиировать в левые руку и лопатку. Обычно преобладает прекардиальная или верхушечная локализация, однако часто боли локализуются чуть ниже левой подключичной области или парастернально, а иногда загрудинно. Часто отмечается «миграция» болей. Наиболее часто возникновение болей связывают с переутомлением, волнением, изменениями погоды, приемом алкоголя. У женщин боли иногда возникают в предменструальный период. Ряд больных связывают появление боли с переноской тяжести в левой руке. Боли могут появляться ночью во время кошмарных сновидений, а также во время вегетативных пароксизмов, сопровождающихся сердцебиением и повышением артериального давления. Особого внимания требует связь болевых ощущений с физической нагрузкой. Эта связь прослеживается у многих лиц, однако она иная, чем при стенокардии. В частности, боли возникают обычно не во время, а после физического напряжения или длительной ходьбы. Когда больной заявляет, что боль появляется при ходьбе, обычно оказывается, что болевые ощущения не возникают, а усиливаются; как правило, боль не требует остановки и не прекращается сразу после нее. Болям в области сердца при НЦД обычно сопутствуют тревога, беспокойство, снижение настроения, слабость. Приступообразная и сильная боль сопровождается страхом и вегетативными нарушениями (нехватка воздуха, сердцебиения, потливость, чувство внутренней дрожи). Слабая и умеренная боль не требует приема лекарственных средств и проходит самостоятельно. Однако при сильной боли больные охотно принимают лекарственные препараты: большинство предпочитают валокордин; прием нитроглицерина не купирует боли (в этом существенное отличие болей при НЦД от болей при ИБС). Часть больных предъявляют жалобы на учащенное поверхностное дыхание (больные неверно называют это одышкой), чувство затрудненного вдоха, желание периодически глубоко вдыхать воздух («тоскливый вздох»). Стертая форма дыхательных расстройств проявляется чувством «комка» в горле или сдавлением горла, больной не может находиться в душных помещениях, возникает потребность постоянно открывать окна, выходить на улицу. Эти ощущения сами по себе довольно тягостные, нередко сопровождаются головокружением, сердцебиениями, чувством тревоги, боязнью задохнуться, умереть. Врач далеко не всегда правильно трактует эти нарушения, расценивая их как сердечную или легочную недостаточность либо даже как бронхиальную астму. Больные предъявляют жалобы на сердцебиения, ощущения усиленных сокращений сердца, иногда сопровождающиеся чувством пульсации сосудов шеи, головы, появляющиеся в момент нагрузки или волнения, а иногда в покое, ночью, что мешает сну. Сердцебиения провоцируются волнением, физическим усилием, приемом пищи, длительным пребыванием в вертикальном положении, гипервентиляцией. У многих больных отмечается астенический синдром в виде чувства физической слабости, постоянной усталости, что сопровождается снижением настроения. Отмечается снижение физической работоспособности. Периферические сосудистые нарушения проявляются головной болью, «мельканием мушек» перед глазами, головокружениями, чувством похолодания конечностей. Больные могут сообщить об отмечающихся ранее колебаниях артериального давления. Больные НЦД плохо переносят резкие перепады температуры окружающей среды; они плохо чувствуют себя в холодных помещениях, зябнут. Жару переносят тоже плохо, она вызывает обострение субфебрилитета от нескольких дней до многих месяцев. Обычно это следует за какой-либо инфекцией, чаще всего острым респираторным заболеванием или гриппом, и совпадает с обострением основных жалоб. Температура тела не превышает 37,2 — 37,7 °С и не сопровождается появлением острофазовых лабораторных показателей. Вегетативно-сосудистые кризы проявляются по ночам дрожью, ознобом, головокружением, потливостью, чувством недостатка воздуха, дурноты, безотчетным страхом. Такие состояния длятся от 20 — 30 мин до 2 — 3 ч и нередко заканчиваются частым обильным мочеиспусканием, иногда жидким стулом. Они купируются самостоятельно или после приема лекарственных препаратов (обычно седативных). После криза остаются чувство слабости, тревоги, боли в области сердца. Кризы могут повторяться от 1 — 3 раз в неделю до 1 —2 раз в месяц, иногда бывают реже. Больные отмечают снижение умственной работоспособности, быструю утомляемость. Часть из них предъявляют жалобы на различные диспепсические явления: рвоту, обусловленную расстройствами моторной функции желудка или истерического происхождения, отрыжку воздухом, икоту. У некоторых больных развивается анорексия, они теряют массу тела. Могут быть боли в животе разнообразной локализации и выраженности. Болезнь начинается по-разному: у половины больных бурно, с большим числом симптомов, так что они могут довольно определенно назвать время ее начала; у остальных симптоматика развертывается постепенно, медленно, и больные не в состоянии указать точное время начала заболевания. Острота начала болезни зависит во многом от пускового фактора, а также от ведущего клинического синдрома. Например, при переутомлении и хронической психической травме заболевание начинается постепенно, тогда как после острого психического стресса возможно острое начало. Больные могут сообщить, что ранее им ставили самые различные диагнозы. Так, в юношеском возрасте начало заболевания рассматривалось как проявление «ревмокардита» или «порока сердца». В последующем наиболее часто диагностировали «инфекционно-аллергический миокардит», а в дальнейшем — «ишемическую болезнь сердца» и даже «инфаркт миокарда», «гипертоническую болезнь». Тем не менее при расспросе выявляют достаточно доброкачественное течение болезни с периодическими ремиссиями и обострениями. Обнаруживаются также различные проявления болезни в тот или иной период: могут доминировать боли в области сердца или респираторные расстройства, в другой период — астеноневро-тический синдром или вегетативные кризы. Таким образом, на I этапе диагностического поиска можно получить самые разнообразные сведения, характерные для НЦД. На II этапе отмечаются весьма скудные данные физикального обследования больного. Внешний вид больных НЦД очень разный: некоторые напоминают страдающих тиреотоксикозом (блестящие глаза, тревожность, тремор пальцев), другие, напротив, унылы, с тусклым взором, адинамичны. Часто отмечается повышенная потливость ладоней, подмышечных впадин, «пятнистая» гиперемия кожи лица, верхней половины грудной клетки (особенно у женщин), усиленный смешанный дермографизм. Конечности у таких больных холодные, иногда бледные, синюшные. Можно отметить частое поверхностное дыхание, больные преимущественно дышат ртом (в связи с этим у них сохнут слизистые оболочки верхних дыхательных путей). Многие женщины с НЦД не могут сделать форсированный выдох. При осмотре области сердца и крупных сосудов обнаруживается усиленная пульсация сонных артерий как проявление гиперкинетического состояния кровообращения. Пальпаторно в прекардиальной области, особенно в третьем — четвертом межреберье по срединно-ключичной линии и слева по окологрудинной линии определяются участки болезненности межреберных мышц (в 50 % случаев), как правило, в периоды обострения болезни. Эта гипералгезия, вероятно, обусловливается реперкуссивными влияниями, исходящими из раздраженных вегетативных образований сердца. Размеры сердца у больных НЦД не изменены. При аускультации сердца нередко у левого края грудины и на основании его выслушивается дополнительный тон в систоле (в начале ее тон изгнания, а в конце — систолический щелчок). Наиболее частым аускультативным признаком является систолический шум (приблизительно в 70 % случаев). Этот шум слабый или умеренный, максимум звучания в третьем — четвертом межреберье у левого края грудины; нередко шум распространяется на сосуды шеи. Основными причинами шума являются гиперкинетическое состояние кровообращения и ускорение тока крови. Отмечается выраженная лабильность пульса: легкость возникновения тахикардии при эмоциях и незначительных физических нагрузках, при ортостатическом положении и учащенном дыхании. У многих больных разница пульса в горизонтальном и вертикальном положении может составлять 100 200 % от исходного. Артериальное давление очень лабильное, поэтому на результаты его однократного измерения не следует полагаться. Очень часто при первом измерении обнаруживают некоторое повышение верхней границы нормы, но уже через 2 — 3 мин давление возвращается в пределы нормального. Часто определяется асимметрия артериального давления на правой и левой руке. Патологических изменений других органов и систем при физикаль-ном исследовании выявить не удается. Таким образом, данные II этапа, не выявляя каких-либо типичных признаков НЦД, тем не менее позволяют отвергнуть ряд диагностических предположений (например, пороки сердца, легочную и сердечную недостаточность). Основной задачей III этапа диагностического поиска является исключение заболеваний, имеющих сходную симптоматику с НЦД. При общеклиническом и биохимическом исследовании крови не получают острофазовых показателей и показателей измененной иммунологической реактивности. Это позволяет исключить воспалительные заболевания сердца и прежде всего ревмокардит. При рентгенологическом обследовании выявляют нормальные размеры камер сердца и крупных сосудов, что исключает клапанные поражения. Большое значение придается электрокардиографии. При регистрации ЭКГ в состоянии покоя у больных НЦД в 30 — 50 % случаев регистрируются изменения конечной части желудочкового комплекса в виде снижения амплитуды зубца Т, его сглаженности и даже негативизации. Измененные зубцы обнаруживают чаще в правых грудных отведениях, иногда во всех грудных отведениях («синдром тотальной негативности Г»). Редко (5 —8 % случаев) отмечаются суправентрикулярная экстрасистолия, а также расстройства автоматизма. Расстройства ритма обусловлены преимущественно различными эмоциональными факторами. Изменения зубца Т у больных НЦД весьма лабильны: даже в процессе регистрации ЭКГ можно наблюдать изменения его полярности. Эти сдвиги конечной части желудочкового комплекса могут быть объяснены изменениями нейрогуморальной регуляции сердца (преобладание адренер-гических влияний). Стойкие изменения ЭКГ объясняются развивающейся со временем миокардиодистрофией. Учитывая, что изменения зубца Т наблюдаются при многих органических заболеваниях сердца, необходимо проведение ряда функциональных тестов, позволяющих понять природу этих изменений. Проба с дозированной физической нагрузкой (велоэргометрия) обнаруживает реверсию негативного зубца Т при отсутствии признаков ишемии миокарда (горизонтальная или косонисходящая депрессия сегмента ST величиной 1 мм и более), что позволяет исключить ИБС. При проведении этой пробы выявляется характерный для НЦД признак — снижение толерантности к физической нагрузке. Больной НЦД в состоянии выполнить значительно меньшую нагрузку, чем здоровый человек того же пола и возраста. Толерантность к физической нагрузке определяет тяжесть течения болезни. Для дифференциации природы измененного зубца Т проводят лекарственные тесты — калиевый и с р-адреноблокаторами. После приема 6 г хлорида калия или 60 — 80 мг р-адреноблокатора пропранолола (обзидан, индерал или анаприлин) регистрируют ЭКГ через 40 мин и 1V2 ч. При НЦД зубец Т становится положительным, в случаях ограниченного поражения сердца (миокардит, гипертрофия миокарда, ИБС), обусловливающего негативный зубец Т, положительной динамики не наблюдается. Показательны при НЦД физиологические пробы с гипервентиляцией и ортостатическая. При регистрации после гипервентиляции (серия форсированных быстрых вдохов и выдохов в течение 30 — 45 с) или сразу после 10—15-минутного пребывания обследуемого в вертикальном положении у больных с НЦД на ранее не измененной ЭКГ появляются негативные зубцы Т, быстро становящиеся позитивными. При органических заболеваниях сердца пробы с гипервентиляцией и ортостатическим положением отрицательные. При регистрации фонокардиограммы появляются дополнительный тон в систоле, а также нерезко выраженный систолический шум. Эти изменения могут зависеть от наблюдающегося нередко при НЦД пролапса створки митрального клапана в полость левого предсердия — в связи с нарушением тонуса сосочковой мышцы (вследствие измененной регуляции координированного сокращения различных отделов сердца). На ФКГ отсутствуют признаки того или иного порока сердца, что учитывают при проведении дифференциальной диагностики. При эхокардиографическом исследовании можно исключить клапанный порок сердца; при наличии пролапса митрального клапана на эхокар-диограмме определяются характерные признаки последнего. Не все лабораторно-инструментальные исследования являются обязательными для постановки диагноза НЦД, но их данные помогают понять патогенез отдельных проявлений болезни. Исследование функции внешнего дыхания обнаруживает увеличение минутного объема дыхания (МОД), снижение жизненной емкости легких (ЖЕЛ); форсированная жизненная емкость также снижается. У больных НЦД отмечается пониженное усвоение кислорода, что объясняет сниженную толерантность к физической нагрузке. Исследование функции симпатико-адреналовой системы выявляет повышение ее активности: в ответ на физическую нагрузку неадекватно повышается уровень адреналина, норадреналина, их предшественников и метаболитов. Эти нарушения обусловливают также неадекватное увеличение содержания молочной кислоты в периферической крови. Подобные изменения метаболизма углеводов хорошо объясняют снижение физической работоспособности больных НЦД. При исследовании параметров центральной гемодинамики различными методами (с помощью радиоизотопов, эхокардиография, метод разведения красителя) обнаруживают гиперкинетическое состояние кровообращения: увеличение минутного объема сердца в сочетании с умеренным понижением периферического сосудистого сопротивления. Могут регистрироваться неизмененные параметры гемодинамики, однако при проведении исследования после дозированной физической нагрузки также наблюдается неадекватный прирост минутного объема (гиперкинетический тип реакции аппарата кровообращения на нагрузку). Течение. Тяжесть течения НЦД определяется комплексом различных параметров: выраженность тахикардии, частота вегетативно-сосудистых кризов, болевой синдром, толерантность к физической нагрузке. Легкое течение: сохраненная трудоспособность, незначительное снижение толерантности к физической нагрузке (по данным велоэргометри-ческого исследования), умеренно выраженный болевой синдром, возникающий только после значительных психоэмоциональных и физических нагрузок, отсутствие вегетативно-сосудистых пароксизмов; неадекватная тахикардия развивается в ответ на эмоции и физические нагрузки; респираторные нарушения выражены слабо или отсутствуют. ЭКГ изменена незначительно. Потребности в лекарственной терапии обычно нет. Среднетяжелое течение: длительно существуют множественные симптомы, снижена или временно утрачена трудоспособность, необходимость проведения лекарственной терапии. Болевой синдром обычно стойкий, возможны вегетативно-сосудистые пароксизмы. Тахикардия возникает спонтанно, достигая 100—120 ударов в минуту. Физическая работоспособность (по данным ВЭМ) снижена более чем на 50 %. Тяжелое течение характеризуется стойкостью множественных проявлений болезни. Выражены болевой синдром, респираторные нарушения, часты вегетативно-сосудистые кризы. Резко снижена физическая работоспособность; трудоспособность резко снижена или утрачена. Диагностика. Распознавание болезни основывается на: 1) выявлении симптомов, достаточно часто встречающихся при данном заболевании; 2) исключении заболеваний, имеющих сходную симптоматику. При постановке диагноза НЦД учитывают следующее: • множественность и полиморфность жалоб больного, преимущест • длительный анамнез, указывающий на волнообразное течение бо • доброкачественность течения (сердечная недостаточность и кардио- • «диссоциацию» между данными I и II этапа диагностического поис Учитывая, что симптоматика НЦД напоминает многие заболевания, выделяют исключающие диагноз НЦД признаки: 1) увеличение сердца; 2) диастолические шумы; 3) ЭКГ-признаки крупноочаговых изменений; блокада левой ножки предсердно-желудочкового пучка или блокада правой ножки, развившаяся в период заболевания; атриовентрикулярная блокада II —III степени; пароксизмальная желудочковая тахикардия; постоянная мерцательная аритмия; горизонтальная или нисходящая депрессия сегмента ST на 2 мм и более, появляющаяся при велоэргометрическом исследовании или в момент приступа болей в области сердца либо за грудиной; 4) острофазовые показатели и показатели изменений иммунологической реактивности, если они не связаны с какими-либо сопутствующими заболеваниями; 5) застойная сердечная недостаточность. Дифференциальная диагностика. Дифференцируют НЦД от целого ряда заболеваний. 1. ИБС исключается, если жалобы больных и результаты инструмен 2. Неспецифический (инфекционно-аллергический) миокардит ис 3. Ревматизм и ревматические пороки исключают при отсутствии пря 4. Кардиомиопатии (без заметной кардиомегалии и застойной сер Формулировка развернутого клинического диагноза учитывает рубрики, указанные в рабочей классификации НЦД: 1) этиологическая форма заболевания (если это возможно выявить); 2) ведущие клинические синдромы; 3) тяжесть течения. Лечение. Все лечебные мероприятия при НЦД предусматривают: 1) воздействие на этиологические факторы; 2) воздействие на звенья патогенеза; 3) общеукрепляющие мероприятия. • Воздействие на этиологические факторы. Учитывая, что в разви Определенное значение имеет ятрогения: категорические заключения о наличии у больных тех или иных заболеваний (например, ИБС, миокардита, порока сердца и пр.) способствуют закреплению симптоматики. Больной перестает верить в выздоровление, посещает разных врачей, подвергается многочисленным обследованиям. Проведение рациональной психотерапии имеет существенное значение в осознании больным существа болезни, в убеждении благоприятного исхода ее. • Воздействие на звенья патогенеза. Для этого проводят: а) нормализацию корково-гипоталамических и гипоталамо-висце- б) снижение активности симпатико-адреналовой системы и умень Первая задача решается с помощью индивидуально подобранной терапии, включающей седативные, транквилизирующие препараты, а также небольшие дозы антидепрессантов. Такой подбор целесообразно проводить терапевту и психоневрологу. При легких формах болезни лечение дает стойкий положительный эффект. Активность симпатико-адреналовой системы снижают назначением р-адреноблокаторов: анаприлин (обзидан, индерал), окспренолол (трази-кор), атенолол. Эти средства особенно эффективны при вегетативно-сосудистых кризах симпатико-тонического типа, а также при болевом синдроме и проявлениях гиперкинетического состояния кровообращения. Ликвидируются тахикардия, неприятные ощущения в области сердца; повышенное артериальное давление нормализуется. Под влиянием р-адреноблока-торов существенно повышается толерантность к физической нагрузке. Они нормализуют и ряд обменных сдвигов, имеющих значение в патогенезе болезни и происхождении ряда симптомов: при физической нагрузке не происходит неадекватного повышения содержания молочной кислоты в крови, чрезмерного возрастания минутного объема сердца, не возникает выраженной тахикардии при пробе с гипервентиляцией. Дозу р-адреноблокатора подбирают индивидуально, с учетом чувствительности к препарату (обычно 40 — 120 мг/сут). В периоды улучшения состояния препарат может быть отменен или существенно уменьшают дозу. Кроме р-адреноблокаторов, можно назначать верапамил (изоптин) в общепринятых дозах (40— 120 мг/сут). При наличии на ЭКГ признаков нарушения реполяризации (изменение сегмента 57" и зубца Т) можно использовать препараты, улучшающие метаболические процессы (рибоксин, препараты калия, комплекс витаминов группы В). ♦ Общеукрепляющие мероприятия. Из мероприятий общего порядка Прогноз. При НЦД прогноз благоприятный: не развиваются кардио-мегалия, сердечная недостаточность или опасные для жизни нарушения ритма и проводимости. НЦД не рассматривается как преморбидное состояние ИБС или гипертонической болезни. Больные трудоспособны, и лишь во время обострения трудоспособность может снижаться или временно утрачиваться. Профилактика. Препятствуют развитию НЦД здоровый образ жизни с достаточными физическими нагрузками, правильное воспитание в семье, борьба с очаговой инфекцией, у женщин — регулирование гормональных нарушений в период климакса. Необходимо избегать чрезмерных психоэмоциональных перегрузок, запрещается курение и прием алкоголя. ГИПЕРТОНИЧЕСКАЯ БОЛЕЗНЬ Гипертоническая болезнь (ГБ), называемая также эссенциаль-ной гипертензией (ЭГ), — заболевание, характеризующееся повышением уровня артериального давления (АД), что обусловлено суммой генетических и внешних факторов и не связано с какими-либо самостоятельными поражениями органов и систем (так называемые вторичные гипертензии, при которых артериальная гипертензия является одним из проявлений болезни). В основе ГБ лежит срыв нормальной неврогенной и/или гуморальной регуляции сосудистого тонуса с постепенным формированием органических изменений сердца и сосудистого русла. ГБ в отличие от вторичных (симптоматиче   Живите по правилу: МАЛО ЛИ ЧТО НА СВЕТЕ СУЩЕСТВУЕТ? Я неслучайно подчеркиваю, что место в голове ограничено, а информации вокруг много, и что ваше право...  Что будет с Землей, если ось ее сместится на 6666 км? Что будет с Землей? - задался я вопросом... 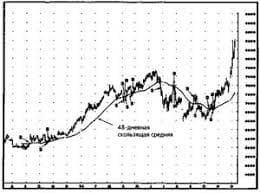 Что вызывает тренды на фондовых и товарных рынках Объяснение теории грузового поезда Первые 17 лет моих рыночных исследований сводились к попыткам вычислить, когда этот...  Конфликты в семейной жизни. Как это изменить? Редкий брак и взаимоотношения существуют без конфликтов и напряженности. Через это проходят все... Не нашли то, что искали? Воспользуйтесь поиском гугл на сайте:
|