|
|
Общие проявления острых лейкозовКлиническая картина обычно сходна у всех типов острых лейкозов. Начало их, как правило, внезапное, реже – постепенное. Состояние пациента, как правило, тяжёлое. Оно обусловлено интоксикацией, геморрагическим синдромом (результат тромбоцитопении), дыхательной недостаточностью (вследствие сдавления дыхательных путей увеличенными внутригрудными лимфатическими узлами). Для острых лейкозов характерны: Анемический (гипоксический) синдром: бледность, одышка, сердцебиение, сонливость. Снижение резистентности к инфекциям (бактериальным, грибковым и вирусным). У пациентов с лейкозами выявляют как лёгкие (локальные) формы инфекций (например, кандидозные стоматиты, гингивиты, поражения слизистых оболочек, вызванные вирусом простого герпеса), так и тяжёлые генерализованные процессы (пневмонии, сепсис). Геморрагический синдром. При осмотре пациентов обнаруживают петехии и экхимозы на коже (самопроизвольные, в местах инъекций или механического трения). Возможны тяжёлые носовые и внутренние кровотечения (метроррагии, желудочно-кишечные кровотечения, кровоизлияния в мозг). ДВС-синдром (харатерен для промиелоцитарного лейкоза). Интоксикация организма. Проявляется лихорадкой, снижением массы тела и аппетита, слабостью, повышенной потливостью. Болезненность костей. В наибольшей мере выражена в трубчатых костях и позвоночнике, в области суставов (артралгии). Обусловлена опухолевой гиперплазией костномозговой гемопоэтической ткани. Лимфаденопатия. Возможно увеличение любой группы лимфатических узлов в связи с пролиферацией в них лейкозных лимфоидных клеток. При этом выявляются множественные, плотные, эластичные, округлые пакеты лимфоузлов, которые могут быть спаяны друг с другом, размером от 1 до 8 см; при пальпации они безболезненны. Увеличение печени и селезёнки (связано с метастазированием лейкозных клеток в эти органы и образованием экстрамедуллярных очагов гемопоэза в них). Поражение ЦНС (нейролейкемия). Часто выявляется при ОЛЛ и значительно ухудшает прогноз. Нейролейкемия обусловлена метастазированием лейкозных клеток в оболочки головного и спинного мозга или в вещество мозга. Гипертрофия тимуса (обусловлена метастазами лейкоза в вилочковую железу; может вызвать сдавление органов средостения). Лабораторные признаки острых лейкозов Анализ периферической крови При острых лейкозах в периферической крови обнаруживают: – нормохромную нормоцитарную анемию; – различное количество лейкоцитов (нормальное, пониженное или увеличенное); – нейтропению (вне зависимости от общего количества лейкоцитов); – абсолютный и относительный лимфоцитоз; – тромбоцитопения (как правило); Пунктат костного мозга Пункция костного мозга: основной метод исследования при лейкозах. Его применяют с целью подтверждения диагноза и идентификации (морфологической, иммунофенотипической, цитогенетической) типа лейкоза. Миелограмма (количественная характеристика клеточных форм костного мозга) при острых лейкозах характерна: – число бластных клеток более 5%, вплоть до тотального бластоза; – морфология бластов специфична для разных типов лейкоза; – количество промежуточных форм опухолевых клеток увеличено; – лимфоцитоз; – красный росток кроветворения угнетён (за исключением острого эритромиелоза); – количество мегакариоцитов уменьшено (за исключением острого мегакариобластного лейкоза). Цитохимическое исследование костного мозга – основной метод при диагностике форм острых лейкозов. Его проводят с целью выявления специфических для различных бластов ферментов. Так, при ОЛЛ определяется положительная ШИК-реакция на гликоген, отрицательная реакция на липиды, пероксидазу, хлорацетат эстеразу. При острых миелобластных лейкозах: положительная реакция на миелопероксидазу, липиды, хлорацетатэстеразу. Иммунофенотипирование бластов позволяет определить с помощью моноклональных антител наличие или отсутствие кластеров дифференцировки бластных клеток (CD-маркёров). Его проведение необходимо для точной диагностики ОЛЛ (см. табл. 22–7 и рис. 22–36), а также в случаях невозможности дифференциальной диагностики острых морфологически недифференцируемых лимфобластных и миелобластных лейкозов. Цитогенетическое исследование лейкозных клеток позволяет определить хромосомные аномалии, уточнить диагноз и прогноз лейкоза. Лечение острых лейкозов Специфическая химиотерапия. Она направлена на достижение и закрепление ремиссии заболевания, состоит из нескольких этапов, различна для лимфобластного и миелобластного лейкозов и проводится по стандартным схемам (в зависимости от результатов типирования заболевания). Сопутствующая (сопроводительная) терапия. Её проводят для: – профилактики или устранения инфекций, обусловленных агранулоцитозом; – снижения степени интоксикации при лизисе опухолевых лейкоцитов; – уменьшения побочных эффектов химиотерапии. Заместительная терапия. Проводится при угрожающей тромбоцитопении, тяжёлой анемии, нарушениях свертывания крови. Трансплантация стволовых кроветворных клеток или костного мозга. Прогностически неблагоприятные признаки лейкозов: – мужской пол; – возраст более 50 лет; – мегакариобластный и эритробластный типы острого миелобластного лейкоза; – Ph-позитивный острый лимфолейкоз; – лейкемическая форма дебюта лейкоза (лейкоцитоз свыше 50 –тромбоцитопения менее 50 – нейролейкемия; –неадекватное предшествующее лечение («предлеченность»). Исходы острых лейкозов Смерть пациента. Наиболее частые причины смерти при острых лейкозах: – нейролейкемия, – геморрагический синдром (ДВС), – почечная недостаточность (при синдроме лизиса опухолевых клеток), – сердечная недостаточность, – инфекционные осложнения (сепсис), – острая надпочечниковая недостаточность (вследствие гипотрофии коры надпочечников при отмене длительно применяемых глюкокортикоидов). Ремиссия заболевания после завершения курса лечения. Выздоровление. О полном выздоровлении говорят при отсутствии рецидива в течение 5 лет после завершения полного курса терапии. Рецидив заболевания. Может быть ранним и поздним; ранний: во время лечения; поздний: после завершённого лечения. Хронические лейкозы Хронический лимфолейкоз Большинство (85%) хронических лимфоидных лейкозов (ХЛЛ) возникает из предшественников B–лимфоцитов. Хронический В-клеточный лимфолейкоз (B-ХЛЛ) – опухоль из СD5+-позитивных В-клеток, первично поражающая костный мозг. Заболеваемость варьирует в различных географических регионах и этнических группах, но болеют в основном пожилые люди. В-ХЛЛ составляет около 25% всех лейкозов, встречающихся в пожилом возрасте. Детская заболеваемость казуистична. У молодых заболевание протекает с явными признаками злокачественности, молодой возраст считается одним из признаков плохого прогноза. Мужчины болеют вдвое чаще женщин. Механизм развития хронических лимфолейкозов На уровне предшественницы В-клетки вывляется хромосомная аберрация, приводящая к трисомии хромосомы 12 либо к структурным нарушениям хромосом 6, 11, 13 или 14. Патологические опухолевые клетки частично дифференцируются – лишь до уровня рециркулирующих В-клеток или B-клеток памяти. Последующие деления генетически нестабильных лимфоцитов приводят к появлению новых мутаций и, соответственно, новых субклонов лейкозных клеток. Лейкоз может сопровождаться появлением моноклональных IgM или IgG.   ЧТО И КАК ПИСАЛИ О МОДЕ В ЖУРНАЛАХ НАЧАЛА XX ВЕКА Первый номер журнала «Аполлон» за 1909 г. начинался, по сути, с программного заявления редакции журнала...  ЧТО ПРОИСХОДИТ ВО ВЗРОСЛОЙ ЖИЗНИ? Если вы все еще «неправильно» связаны с матерью, вы избегаете отделения и независимого взрослого существования... 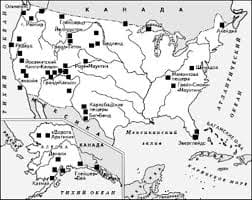 Система охраняемых территорий в США Изучение особо охраняемых природных территорий(ООПТ) США представляет особый интерес по многим причинам... 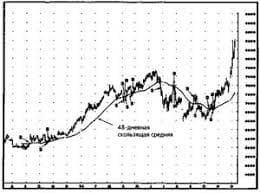 Что вызывает тренды на фондовых и товарных рынках Объяснение теории грузового поезда Первые 17 лет моих рыночных исследований сводились к попыткам вычислить, когда этот... Не нашли то, что искали? Воспользуйтесь поиском гугл на сайте:
|