|
|
ПРЕПАРАТИ ПІДШЛУНКОВОЇ ЗАЛОЗИІнсулін — Insulinum (від лат. insula — острів) — гормон підшлункової залози, який виробляється Р-клітинами острівців Лангерганса. Хімічна природа його — білок. Молекула інсуліну людини складається з двох поліпептидних ланцюгів — А і В, з'єднаних двома дисульфідними зв'язками. А-ланцюг містить 21, а В-ланцюг — 30 амінокислотних залишків. Молекулярна маса інсуліну 58 000. Вперше 1921 року в Торонто канадські дослідники Ф. Г. Бен-тинг і Ч. X. Бест виділили інсулін із підшлункової залози собаки при обробці її підкисленим етанолом. Перші кристали інсуліну було отримано 1952 року, завдяки застосуванню новітніх методів очищення гормону (імуноелектрофорезу і високоефективної рідинної хроматографії) від інших гормональних речовин. Нині існує кілька технологій виділення інсуліну з підшлункових залоз великої рогатої худоби і свиней. Нижче наведено найбільш перспективний спосіб, який застосовується на фармацевтичних підприємствах. Одержання інсуліну складається з таких стадій: 1. Здрібнювання заморожених підшлункових залоз і екстракція кислим спиртовим розчином. 2. Осадження баластових білків (pH = 7,5) і звільнення їх від ліпідів. 3. Ізоелектричне осадження фракції інсуліну (при pH = 5,5) і осадження спиртом, ацетоном, ефіром. 4. Очищення інсуліну: осадження солями, фракціонування методами хроматографії, гель-фільтрації та ін. 5. Осадження інсуліну у вигляді кристалів. 6. Переосадження цинку-інсуліну. Свіжі або заморожені підшлункові залози здрібнюють на м'ясорубці і екстрагують способом бісмацерації перший раз 80— 85 %-вим етанолом у реакторі з мішалкою. Другий раз екстрагують 57 %-вим етанолом, підкисленим кислотою ортофос-фатною (хлороводневою або сульфатною) до значення pH = 2,8...3. Екстракцію проводять 1,5—4 год при постійному перемішуванні. Підкислений спирт сприяє інактивації ферменту трипсину, що знаходиться в підшлунковій залозі, завдяки чому вдається зберегти інсулін у незмінному стані. На Мінському заводі ендокринних препаратів використовують роторно-пульсаційний апарат для екстракції, що значною мірою визначає інтенсивність екстрагування інсуліну (1,5 год). Отримані витяжки об'єднують, залишають на холоду на 48 год для звільнення від небажаних білків, які випадають у вигляді осаду. Осад відокремлюють центрифугуванням і видаляють. Потім для виділення і очищення інсуліну застосовують іонообміну хроматографію (найбільш прогресивний спосіб очищення). Здійснюють сорбцію інсуліну з прозорої рідини на макропористому суль-фокатіоніті КУ-33-30/100 при значенні pH = 3,0...3,3 у режимі псевдозрідження. Жир видаляють промиванням катіоніту 65— 67 %-вим етанолом, при цьому баластові білки видаляють промиванням розчином 0,3 моль/л ацетатного буфера (pH = 5,3). Десорбцію інсуліну здійснюють швидко спочатку розчином 0,01—0,05 моль/л амонійного буфера (при pH = 10), потім підкислюють кислотою хлороводневою до значення pH = 4,5 і додають ацетон. Осад баластових речовин, який випав, видаляють. Інсулін осаджують розчином цинку ацетату (при pH = 6,2) — одержують цинк-інсулін, який очищають кристалізацією. Цинк-інсулін розчиняють у воді, підкисленій кислотою лимонною до значення pH = 2,8. Розчин відстоюють протягом 1 год, осад баластових білків, який випав, видаляють фільтруванням через кізельгур. Фільтрат змішують з ацетоном, додають цинку хлорид і фенол, охолоджують до температури 0 °С. Для повільної кристалізації інсуліну створюють умови з послідовною поступовою зміною pH розчину.
Розчин підлужують до значення pH = 8,5; залишають на 2—3 хв, потім створюють значення pH = 6,8, перемішують 1 год; при значенні pH = 6,5 перемішують 2 год; при значенні pH = 6,2 і 6,0 перемішують 2 год і відстоюють 20 год; при значенні pH = 5,8 перемішують 2 год і відстоюють 48—96 год при температурі 5 °С. Кристали інсуліну, що випали, відокремлюють центрифугуванням, промивають на воронці Бюхнера спочатку крижаною водою очищеною, потім ацетоном та ефіром. Сушіння проводять на повітрі, у витяжній шафі і ексикаторі. Багато фармацевтичних підприємств і компаній проводять широкомасштабні дослідження з удосконалення технології одержання інсуліну. Так, данська компанія «Ново індастрі» виробляє людський інсулін методом, в основі якого лежить заміна залишку аланіну в В-ланцюзі на залишок треоніну. Цього вдалося досягти ферментативним заміщенням з наступною хроматографічною очисткою продукту, унаслідок чого був отриманий однокомпонентний інсулін людини, який містить 99 % чистого препарату. Дослідження американської компанії «Елі Ліллі» привели до більш високого технічного рівня виробництва і процесів очищення інсуліну. Починаючи з 1980 року всі інсуліни, що випускаються, виготовляються із застосуванням іонообмінної хроматографії на стадії додаткового очищення. Компанія «Елі Ліллі» — один із найбільших центрів з розробки технології створення інсуліну методами генної інженерії. Зокрема в непатогенних Е-12 штамах клітин E. Coli здійснений біосинтез інсуліну. Для цього на PHK проінсуліну за допомогою зворотної транскриптази синтезували її ДНК-копію. Молекула проінсуліну зсідається і після утворення дисульфідних зв'язків утворює молекулу інсуліну. Стадія суворого очищення, пов'язана з виробництвом людського інсуліну на основі рекомбенантної ДНК, містить у собі ізоелектричне осадження і кристалізацію, гель-фільтраційну та іонообмінну хроматографії. На сьогодні випускається декілька різновидів інсуліну. Інсулін для ін'єкцій (Insulinum pro injectionibus) одержують розчиненням кристалічного інсуліну у воді, підкисленій кислотою хлороводневою до значення pH = 3,0...3,5. До розчину додають солюбілізатор (1,6—1,8 % гліцерину) і як консервант використовують фенол (0,25—0,3 %). Розчин стерилізують фільтруванням крізь стерилізувальні фільтри. В 1 мл міститься 40 або 80 ОД. Суінсулін (Suinsulinum) — розчин кристалічного інсуліну, одержаного з підшлункової залози свиней, в ацетатному буфері. Розчин має значення pH — 7,0...7,5; як консервант застосовують ні- пагін. В 1 мл міститься 40 або 80 ОД. Застосовують обидва препарати головним чином для лікування цукрового діабету. Вони виявляють відносно нетривалу цукро- знижувальну дію. Ефект звичайно настає через 15—20 хв після ін'єкції, загальна тривалість дії до 6 год. Суінсулін рідше спричиняє алергічні реакції. Форма випуску по 5 або 10 мл у флаконах, укупорених ґумо-вими пробками та алюмінієвими ковпачками. Випускають низку пролонгованих препаратів інсуліну. Суспензія інсулін-протаміну для ін'єкцій (Suspensio Insulin-protamini pro injectionibus). Готують із кристалічного інсуліну 3 додаванням протаміну сульфату і натрію фосфату двозаміщено-го; консервується метакрезолом, фенолом або ніпагіном із додаванням гліцерину. Цукрознижувальний ефект настає через 2— 4 год після ін'єкції і триває 16 — 18 год. Суспензія цинк-інсуліну аморфного для ін'єкцій (Suspensio Zinc-insulini amorphi pro injectionibus). Це стерильна суспензія інсуліну з цинку хлоридом в буферному (ацетатному) розчині. Готують із кристалічного інсуліну, що знаходиться в суспензії у вигляді аморфних частинок, нерозчинних у воді. Містить в 1 мл 40 або 80 ОД інсуліну і відповідно 80 або 160 мкг цинку. Консервується фенолом (0,25—0,3 %), pH = 7,1...7,5. Цукрознижувальний ефект настає через 1—1,5 год, триває 10 —12 год. Суспензія цинк-інсуліну для ін'єкцій (Suspensio Zinc-insulini pro injectionibus). Стерильна суспензія цинк-інсуліну аморфного і цинк-інсуліну кристалічного у відношенні 3: 7 в ацетатному буфері. Містить в 1 мл 40 ОД інсуліну і 80—100 мкг цинку; pH = 7,1...7,5. Цукрознижувальний ефект настає через 2—4 год, поступово підсилюється, досягає максимуму через 8—10 год і триває 20—24 год. За характером дії суспензія близька до закордонного препарату «Insulinum lente». Протамін цинк-інсулін для ін'єкцій (Protamin Zinc-insulinum pro injectionibus). Одержують шляхом додавання до розчину кристалічного інсуліну розчину протаміну сульфату цинку хлориду і натрію фосфату. Стерильна водяна суспензія білого кольору, при струшуванні не повинна містити великих частинок. При зберіганні розшаровується з утворенням осаду і безбарвної рідини. Консервується фенолом (0,25—0,3 %); pH = 6,9...7,3. В 1 мл міститься 40 ОД інсуліну. Ефект настає через 3—6 год після введення і триває 24—36 год. Суспензія цинк-інсуліну кристалічного для ін'єкцій (Suspensio Zinc-insulini pro injectionibus). Стерильна суспензія інсуліну з цинку хлоридом в буферному (ацетатному) розчині. Інсулін знаходиться у вигляді кристалів, нерозчинних у воді. Містить в 1 мл 40 ОД інсуліну і 80—100 мкг цинку; pH = 7,1...7,5. Цукрознижувальний ефект настає через 6—8 год, усього триває 30—36 год. За характером дії ця суспензія близька до закордонного препарату «Insulinum ultralente».
Останнім часом розроблено нові, очищені від проінсуліну і високомолекулярних білків, препарати інсуліну. Вони краще переносяться, не спричиняють алергічних реакцій. До цієї групи належать: моноінсулін; суспензія інсуліну — семілонг; суспензія інсуліну — лонг і ультралонг. Моноінсулін — препарат нетривалої дії, містить кристалічний свинячий інсулін і застосовується при тих самих показаннях, що й суінсулін. Інші три є препаратами пролонгованої дії: а) суспензія інсуліну — семілонг схожа за дією на інсулін «Се- б) суспензія інсуліну — лонг схожа за дією на інсулін «Ленте» в) суспензія інсуліну — ультралонг схожа за дією на інсулін 11.2. ПРЕПАРАТИ ЩИТОВИДНОЇ ЗАЛОЗИ Тиреоїдин (Thyreoidinum). Гормональний препарат, одержаний із висушенихзнежирених щитовидних залоз забійної худоби. Це порошок жовтувато-сірого кольору із слабким запахом, характерним для висушених тваринних тканин. Нерозчинний у воді, спирті та інших розчинниках. Щитовидні залози видаляють негайно після забою у нормально розвинутих і здорових тварин на бойнях або м'ясокомбінатах. Для виробництва препарату їх заморожують при температурі від -8 до -12 °С і доставляють у морозильних камерах для переробки. Перед переробкою відібрані залози розморожують, швидко миють у воді, очищають від сторонніх тканин, що їх оточують: жиру, сполучних тканин, м'язів, великих судин тощо. Потім щитовидні залози здрібнюють у м'ясорубці, отриману кашку розкладають на плоскі емальовані листи і висушують у вакуум-су-шильній шафі при температурі, що не перевищує 40 °С. Після дбайливого висушування матеріал знежирюють в апараті Сокс-лета органічними розчинниками з низькою температурою кипіння, які добре витягають жири. Залишки органічних розчинників видаляють із сировини просушуванням у вакуум-сушарках при температурі не вище 40 °С. Суху знежирену масу здрібнюють у фарфорових кульових млинах. Препарат стандартизують за вмістом органічно зв'язаного йоду, якого повинно бути 0,17—0,23 %. За необхідності препарат розбавляють молочним цукром. Дія тиреоїдину пов'язана з наявністю в ньому двох гормонів: тироксину і трийодтироніну (в організмі обидва є лівообертальними ізомерами). Хімічний тироксин відрізняється від трийодтироніну наявністю в молекулі одного додаткового атома йоду. Тиреоїдин призначають усередину у разі недостатньої функції щитовидної залози. Випускають препарат у вигляді порошку або таблеток, покритих оболонкою по pH = 0,05 і 0,1. Зберігають у сухому, прохолодному, захищеному від світла місці. Трийодтироніну гідрохлорид. На сьогодні трийодтиронін отримано синтетичним шляхом. Синтетичний препарат, який схожий за будовою і дією на природний гормон щитовидної залози, випускається у вигляді трийодтироніну гідрохлориду. Трийодтиронін у 3—5 разів ефективніший, ніж тироксин, і діє швидше, оскільки він менше зв'язується білками крові, транспортується переважно у вільному вигляді і швидше проникає крізь клітинні мембрани. Дози застосування індивідуалізують, зважаючи на вік хворих, характер і перебіг захворювання. Дорослим призначають, починаючи з 5—25 мг на добу. За необхідності дозу поступово збільшують до 40—60 мкг, а іноді до 100 мкг (0,1 мг) на добу. Препарат призначають усередину при недостатній функції щитовидної залози. Більш високі дози його застосовують при надлишковій тиреотропній функції гіпофіза. Зберігають як і тиреоїдин. ПРЕПАРАТИ ГІПОФІЗА Препарати гормонів передньої частки гіпофіза. 3 передньої частки гіпофіза забійних тварин великої рогатої худоби, овець і свиней одержують для медичного застосування препарати: кортикотропін для ін'єкцій, суспензію цинк-кортикотропіну, тиротропін, лактин, адипозин. Кортикотропін (Corticotropinum) — адренокортикотропний гормон (АКТГ) утворюється в базальних клітинах передньої частки гіпофіза. Це поліпептидний гормон, який складається з 39 амінокислот. Його активність визначається біологічним шляхом і виражається в одиницях дії (ОД). Кортикотропін є фізіологічним стимулятором кори надниркових залоз. Він спричиняє посилення біосинтезу і виділення в кров кортикостероїдних гормонів, головним чином глюкокортикоїдів (кортизон, кортизол та інші) а також андрогенів. Одночасно зменшується вміст у надниркових залозах аскорбінової кислоти, холестеролу. Між виділенням кортикотропіну з передньої частки гіпофіза і концентрацією гормонів кори надниркових залоз у крові існує тісний зв'язок.
Найбільш поширений спосіб промислового виробництва гормонів із гіпофіза розроблений у ВНДІ технології кровозамінних і гормональних препаратів, який полягає в комплексній переробці сировини, коли послідовно виділяють окремі гормони з передньої частки гіпофіза. Технологія виділення адренокортикотроп-них гормонів постійно удосконалюється, особливо на стадіях екстракції, а також очищення від баластових білкових речовин. Зі свіжозаморожених передніх часток гіпофізів готують фарш, який екстрагують підкисленим ацетоном (1 %-вий розчин HC1 у 90 %-вому ацетоні). Кисла водно-ацетонова витяжка центрифугується. У фільтраті знаходяться АКТГ і лактогенний гормон, який осаджуються ацетоном. Концентрація ацетону в суміші досягає 92 %. Ця суміш відстоюється на холоді при температурі від -2 до -5 °С протягом 10—12 год. Одержують кислий ацетонований осад, який відокремлюють, промивають на нутч-фільтрі охолодженим 98 %-вим ацетоном і висушують на повітрі. Кислий ацетонований порошок розчиняють у воді підкисленою кислотою оцтовою, і поступово додають розчин амоніаку до значення pH = 5,0. В ізо-електричній точці осаджується лактогений гормон. Осад відокремлюють центрифугуванням і використовують для одержання препарату лактину. Після відділення лактогеного гормону до останнього додають амонієво-ацетатний буферний розчин (pH = 5,0) і пропускають через колонку, заповнену катіонітом КМ-сефадекс K-25. Після завершення сорбції кортикотропіну на іонообмінній смолі проводять його десорбцію етанольним розчином амонієво-ацетатного буфера. 3 елюату АКТГ осаджують етанолом. Осад відокремлюють центрифугуванням, промивають етанолом, ацетоном і висушують на повітрі. Отримують суспензію АКТГ активністю 70—90 ОД/мг. Стандартизують АКТГ біологічним методом, активність виражають в одиницях дії (ОД). Жмих, який залишився, після одержання АКТГ і лактину збирають і використовують для одержання соматотропного, фолікулостимулювального, лютені-зувального і тиреотропного гормонів. За більш новими технологічними розробками очищення АКТГ-сирцю здійснюється адсорбцією АКТГ оксицелюлозою із розчину в кислоті оцтовій концентрацією 0,1 моль/л. АКТГ елююють з окси-метилцелюлозою розчином 0,1 моль/л кислоти сульфатної і осаджують гормон із елюату ацетоном. На цій стадії очищення одержують АКТГ з активністю 25 ОД/мг. Запропоновано очищення шляхом зонального електрофорезу на крохмалі, завдяки чому отримують препарат АКТГ із більш високою активністю (75 ОД/мг). У разі використання хроматографічної колонки зі смолою УКС-50 отримують препарат із ще більшою активністю (100 ОД/мг). 11.4. ПРЕПАРАТИ 3 НАДНИРКОВОЇ ЗАЛОЗИ Надниркові залози великої рогатої худоби служать сировиною для одержання адреналіну і кортикостероїдів. Після забою великої рогатої худоби надниркові залози видаляють негайно протягом першої півгодини, заморожують або консервують, оскільки адреналін як похідний пірокатехіну швидко окиснюєть-ся у водному розчині. Розроблено технологію комплексної переробки надниркових залоз із метою виділення біологічно-активних речовин різної будови. Надниркові залози здрібнюють у м'ясорубці з нержавіючої сталі або з емалевим покриттям усередині. Фарш змішують із сухим льодом і залишають на 36 год при температурі -2 °С. Цим досягається інтенсифікація процесу екстракції. Екстрагування проводять підкисленим спиртом 3 рази. Витяжки об'єднують, спирт відганяють під вакуумом. Водний залишок упарюють до 1/15 початкового об'єму при температурі не вище 40 °С. Кубовий залишок змішують із трьома частинами охолодженого ацетону і залишають на 20 год при температурі 0—5 °С. Осад, що випав, відокремлюють і відкидають. 3 рідини, яка залишилася, відганяють ацетон під вакуумом. Водну витяжку ще раз (другий) відстоюють на холоду (5—10 °С). Витяжку відокремлюють від залишку, а залишок промивають 50 %-вим спиртом. Ці спиртові змиви, а також змиви з куба після відгону спирту (див. вище), об'єднують і під вакуумом відганяють спирт. Водний залишок фільтрують, фільтрат оброблюють охолодженим ацетоном. Осад відкидають, а водний розчин концентрують під вакуумом і з'єднують з основною витяжкою. Цю витяжку охолоджують і 3—4 рази екстрагують дихлоретаном із розрахунку 3 л дихлоретану на 10 л витяжки. У дихлоретан переходять кортикостероїди, а у водній фазі залишається основна маса адреналіну. Дихлоретанові витяжки з кортикостероїдами збовтують із невеликою кількістю води, після чого суміш поміщають на 10— 12 год у холодильну камеру при температурі від -10 до -15 °С. Водний шар, що відділився, містить деяку кількість адреналіну, замерзає у вигляді шкірки, яка добре відокремлюється від дихлор-етанової витяжки. Дихлоретанову витяжку випарюють під вакуумом до повного видалення дихлоретану. Залишок розчиняють у 70 %-вому спирті і залишають при 0 °С на 10—12 год. Спиртову рідину фільтрують через папір і 3—4 рази обробляють петролейним етером. 3 очищеного спиртового розчину під вакуумом видаляють спирт, а залишок (сиропоподібну масу) розчиняють в ізотонічному розчині натрію хлориду і консервують 10 % етилового спирту. Цією самою рідиною розводять розчин із розрахунку одержання 1 л із 25 кг надниркових залоз свиней і з 40 кг наднир- кових залоз великої рогатої худоби. Після цього розчин доводять до pH = 4,2...4,5 і останній раз витримують при температурі 2— 5 °С. Після стандартизації фільтрують через бактеріальний фільтр і з дотриманням правил асептики заповнюють ампули. Адреналін одержують із водної витяжки, відділеної від дихлоретану після виморожування, яку підлужують 25 % -вим розчином амоніаку до значення pH = 9,2. Випадає адреналін-основа. Для повноти його осадження рідину відстоюють протягом доби при температурі 10—12 °С. Вистояну рідину фільтрують через воронку Бюхнера, в якій збираються кристали адреналіну. їх промивають міцним спиртом, а потім ефіром. Отриманий адреналін-сирець для подальшого очищення розчиняють у воді, підкисленій кислотою хлороводневою. Осад, що утворився, відфільтровують і промивають послідовно: водою, спиртом, ефіром. Випускають у вигляді адреналіну гідрохлориду та адреналіну гідротартрату. Адреналіну гідрохлорид (Adrenalini hidrochloridum). Білий або трохи рожевий кристалічний порошок. Чистий і підсушений адреналін розчиняють у розчині 0,01 моль/л кислоти хлороводне-вої у співвідношенні 1: 1000, консервують хлоробутанолом і натрію бісульфітом; pH = 3,0...3,5. В асептичних умовах проводять стерильну фільтрацію. Заповнюють звичайно або в ампули в струмені інертного газу, або в склянки з оранжевого скла. Адреналіну гідротартрат (Adrenalini hydrotartras). Білий або білий із сіруватим відтінком кристалічний порошок. Легко змінюється під дією світла і кисню повітря. Добре розчинний у воді, у спирті. Водні розчини адреналіну гідрохлориду (pH = 3,0...4,0) більш стійкі, ніж спиртові розчини. Стерилізують при 100 °С 15 хв. За дією адреналін гідротартрат не відрізняється від адреналіну гідрохлориду. Застосовують як місцеве судинозвужувальне, при простій формі глаукоми. Випускають адреналін гідрохлорид у флаконах по 10 мл 0,1 %-вий розчин для зовнішнього застосування і в ампулах по 1 мл 0,1 %-вий розчин для ін'єкцій; адреналіну гідротартрат в ампулах по 1 мл 0,18 %-вий розчин для ін'єкцій і у флаконах по 10 мл 0,18 %-вий розчин для зовнішнього застосування. Зберігають у прохолодному, захищеному від світла місці. Кора надниркових залоз людини виробляє велику кількість стероїдних гормонів, які називаються кортикостероїдами. Вони є похідними прегнану і за хімічною будовою можуть бути поділені на 11-дезоксистероїди, 11-оксистероїди і 17-оксистероїди. Основними представниками першої підгрупи є альдостерон і дезоксикортикостерону ацетат. Ці гормони впливають на обмін електролітів і води в організмі. До представників другої підгрупи (природних) глюкокортико-стероїдів належать кортизол (гідрокортизон) і кортизон, які активно впливають на вуглеводний і білковий обмін. Вони також сприяють накопиченню глікогену в печінці, підвищують вміст цукру в крові, спричиняють збільшення виділення азоту із сечею. Глюкокортикостероїди виявляють протизапальну, десенсибілізу-вальну і протиалергійну дію. Кіркову частину надниркових залоз здрібнюють і екстрагують ефіром, далі гормони переводять у спирт, а потім в ізотонічний розчин натрію хлориду. Одержують кортин. Кортин (Cortinum) — водний розчин очищеного екстрагента кори надниркових залоз. Препарат має біологічні властивості гормонів кори надниркових залоз (регулювання мінерального, білкового і вуглеводного обміну). Застосовується при лікуванні хвороби Аддисона, загальної адинамії. Випускають в ампулах по 1 мл, активністю 10 ОД в 1 мл. Кортизону ацетат (Cortisoni acetas). Білий порошок, практично нерозчинний у воді, малорозчинний у спирті. Призначають усередину або внутрішньом'язово (у вигляді суспензії) за наявності показань до застосування глюкокортикосте-роїдів. Усередину звичайно застосовують у перші дні лікування по 0,1—0,2 г на добу (у 3—4 прийоми), потім дозу поступово зменшують до мінімальної, достатньої для підтримки терапевтичного ефекту. Курсова доза при ревматизмі складає 3—4 г, внутрішньо-м'язово вводять по 0,025—0,05 г 1 раз на добу або два рази з перервою у 8— 12 год. Гідрокортизон (Hydrocortisonum). За своєю дією на організм близький до кортизону, але трохи активніший. Дози при прийманні всередину і введенні в м'язи складають 2/3 дози кортизону. У медичній практиці застосовують: гідрокортизон, гідрокортизону ацетат, гідрокортизону сукцинат. Гідрокортизон (вільний спирт) використовується в основному для виготовлення лікарських форм: гідрокортизону ацетат (Hyd-rocortisoni acetas) — зовнішньо застосовують у вигляді 1 %-вої мазі при алергічних захворюваннях шкіри; мікрокристалічна суспензія гідрокортизону, яку вводять внутрішньосиновіально по 5—25 мг; суспензія гідрокортизону ацетату 2,5%-вого для ін'єкцій (Suspensio Hydrocortisoni acetati 2,5 % pro injectionibus) в ампулах по 2 мл і готують 0,5 %-ву очну мазь (Unguentum hydrocortisoni acetatis 0,5 %); мазь гідрокортизонова 1 %-ва (Unguentum hydrocortisoni 1 %); мазь «Кортикоміцетин» (Unguentum «Corti-comycetinum»). Мазі застосовують при запальних і алергічних захворюваннях шкіри, у тому числі ускладнених мікробною флорою, чутливою до лівоміцетину. Гідрокортизону гемісукцинат (Hydrocortisoni hemisuccinas). Випускається для ін'єкцій у вигляді натрієвої солі в ліофілізова-ній формі. Препарат застосовують у разі гострої недостатності надниркових залоз, при бронхоастматичному статусі, для лікування шоку при інфаркті міокарда, для лікування тиреотоксич-ного кризу. Випускають в ампулах по 5 мл, які містять по 0,025 г препарату або по 10 мл із 0,1 г препарату. Преднізон (Prednisonum). Випускається звичайно у вигляді преднізону ацетату (Prednisoni acetas). За характером дії і показаннями до застосування близький до кортизону, але в 3—5 разів активніший і менше впливає на мінеральний обмін. Випускається у вигляді таблеток по 0,0011 і 0,0056 г. Преднізолон (Prednisolonum). Це дигідрований аналог гідрокортизону. За своєю дією і активністю близький до преднізону. Застосовують при ревматизмі, інфекційному неспецифічному поліартриті, бронхіальній астмі, при гострій лімфатичній і мієлоїдній лейкемії та інших показаннях до застосування глюкокорти-котероїдів. Таблетки випускають із вмістом 0,001 і 0,005 г преднізолону. Преднізолонгемісукцинат (Prednisolonhemisuccinas). Випускається в ліофілізованому вигляді в ампулах по 0,025 г. Показання до застосування такі ж самі, як для преднізолону. Застосовують внутрішньовенно або внутрішньом'язово. Вміст ампули розчиняють у 5 мл води для ін'єкцій, попередньо підігрітій до 35—37 °С. Для місцевого застосування при шкірних захворюваннях випускають мазь преднізолонову 0,5 %-ву (5 г мазі в тюбиках із вмістом преднізолону 25 мг). Застосовують при запальних і алергічних захворюваннях шкіри немікробної етиології. Спосіб застосування і протипоказання такі ж самі, як для мазі гідрокортизо-нової. Метилпреднізолон (Methylprednisolonum). Це аналог преднізолону. За своєю активністю близький до преднізону і преднізолону, але не має мінералокортикоїдної активності, що забезпечує краще перенесення препарату. Випускається в таблетках по 0,004 г і в розчинній формі (у вигляді натрію сукцинату) — сухий порошок в ампулах по 0,002 і 0,04 г для дорослих і по 0,008 г для дітей (із докладанням ампули з розчинником — водою для ін'єкцій). Дексаметазон (Dexamethasonum). Характерною рисою хімічної будови дексаметазону є наявність у його молекулі атома фтору. За своєю дією на організм близький до інших глюкокортико-стероїдів, але більш активний, виявляє сильну протизапальну і протиалергійну дію. За ефективністю 0,5 мг дексаметазону відповідають приблизно 3,5 мг преднізолону або 17,5 мг кортизону, таким чином, він у 7 разів активніший від преднізолону та у 35 разів активніший від кортизону. Показання до застосування в основному такі ж самий, як і для інших аналогічних препаратів: ревматоїдний артрит, дерматози, лімфогранулематоз, невротичний синдром. Добова доза для дорослих дорівнює 0,002—0,003 г. Випускають у таблетках по 0,0005 г. Зберігають у сухому, захищеному від світла місці. Для застосування в офтальмологічній практиці за кордоном випускають очні краплі: дексаметазону 0,1 %-ва очна суспензія (у флаконах по 10 мл); офтан-дексаметазон, який містить в 1 мл 1 мг (0,1 %) дексаметазону 2?-фосфату. Ці краплі застосовують при кератитах, іритах, а також для зменшення запальних явищ після очних операцій, травм. Очно-вушні краплі «Дексона» («Dexona») містять 0,1 %-вий розчин дексаметазону натрію фосфату і 0,5 %-вий розчин неомі-цину сульфату. Випускають у флакон-крапельницях по 5 мл. Застосовують при кератитах, блефаритах, запаленні середнього вуха та ін. Синафлан (Synaflanum). Білий із кремовим відтінком кристалічний порошок, практично нерозчинний у воді, розчинний у спирті. Близький за будовою до преднізолону, дексаметазону, але містить у молекулі два атоми флуору — у положенні С6 і С9. Є активною основою мазі синафлану, аналогічною до активної основи і лікувального ефекту мазі «Синалар». Мазь синафлану 0,025 %-ва (Unguentum Synaflani 0,025 %). Мазь світло-жовтого кольору. Застосовують при місцевих запальних захворюваннях шкіри і слизових оболонок, екземі, псоріазі тощо. Випускається в алюмінієвих тубах по 10 мл або 15 г. Зберігають у сухому прохолодному місці.
Ферменти входять до складу всіх клітин і тканин живих організмів і регулюють хід процесів, що лежать в основі життєдіяльності організму. Різноманітність цих процесів свідчить про існування великої кількості ферментів. Нині відомо близько 2000 ферментів, біля 100 із них отримано в кристалічному стані. Як і всі білки, ферменти є високомолекулярними сполуками з молекулярною масою від 10 000 до 1 000 000. Вони мають нестійку структуру, дуже чутливі до змін pH середовища і температури. Для кожного ферменту існує оптимум значення pH, при якому швидкість реакції, яку вони каталізують, максимальна. Так активність трипсину має оптимум при pH = 7,8, панкреатичної амілази — при pH = 6,7...7,2. Відхилення значення pH у той чи інший бік призводить до зниження швидкості ферментативної реакції. Ферменти, оптимальна дія яких знаходиться в нейтральному або лужному середовищі, цілком інактивуються кислим вмістом шлунка. Оптимальне значення температури для більшості ферментів — 20—40 °С. Підвищена температура до 40—50 °С, як правило, призводить до падіння ферментативної активності, а іноді й до цілковитої денатурації білків. Згідно із сучасною класифікацією всі ферменти поділяють на шість основних класів за типом реакції, яку вони каталізують: 1. Оксидоредуктази. 2. Трансферази. 3. Гідролази. 4. Ліази. 5. Ізомерази. 6. Лігази (синтетази). Більшість ферментів, які випускає промисловість, у тому числі й для охорони здоров'я, належить до класу гідролаз. Розрізняють ферменти: — прості білки, які при гідролізі утворюють тільки амінокислоти; — ферменти-протеїни, що використовуються як лікарська Складні ферменти, як правило, мають простетичну групу (кофермент) небілкової природи, зв'язану білком різним ступенем міцності. Роль коферментів у загальному механізмі біокаталізу настільки важлива, що їх слід розглядати як окрему групу БАР із різними механізмами дії. Оскільки дуже важко одержати ферменти в гомогенному стані, а існуючі препарати містять, крім основної, і супутні ензиматичні активності, склалася практика класифікувати промислові ферменти за основним, переважаючим компонентом: — амілотичні; — ліполітичні; — целюлозолітичні; — протеолітичні та ін. Найбільш розвинута ферментативна промисловість у США, Японії, Великій Британії, Німеччині, Данії, Нідерландах і Франції. Щорічний приріст обсягів виробництва ферментів за останні 25 років складав від 5 до 15 %. У вітчизняній біотехнічній практиці існує певна система найменування ферментативних препаратів, яка відображає основний фермент, джерело його одержання і ступінь очищення. Найменування конкретного препарату складається зі скороченої назви мікроорганізму-продуцента і закінчення -ін. Наприклад, амілолі-тичні ферментативні препарати, одержувані з культур мікроорганізмів Aspergiillus oryzae і Bacillus subtillis, називають відповідно: амілориз-ін (амілоризін) і аміл-о-субтил-ш (амілосубтилін). Далі йде індекс, який позначає спосіб вирощування мікроорганізму і ступінь очищення ферментів від супутніх речовин. У разі поверхневого способу культивування за назвою ставлять — П, а в разі глибинного — Г. Для промислового виробництва лікарських препаратів становлять інтерес доступні сировинні джерела, що містять ферменти в таких кількостях, які забезпечують високий вихід і значну активність препарату. В основному одержують ферменти із сировини тваринного і рослинного походження, а також за допомогою мікроорганізмів.   Что будет с Землей, если ось ее сместится на 6666 км? Что будет с Землей? - задался я вопросом... 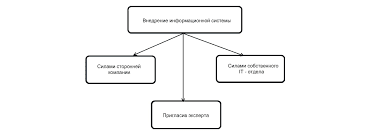 Что делает отдел по эксплуатации и сопровождению ИС? Отвечает за сохранность данных (расписания копирования, копирование и пр.)... 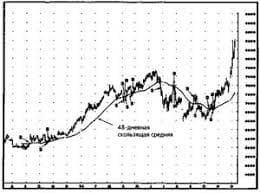 Что вызывает тренды на фондовых и товарных рынках Объяснение теории грузового поезда Первые 17 лет моих рыночных исследований сводились к попыткам вычислить, когда этот...  Что делать, если нет взаимности? А теперь спустимся с небес на землю. Приземлились? Продолжаем разговор... Не нашли то, что искали? Воспользуйтесь поиском гугл на сайте:
|