|
|
Внутрипузырная БЦЖ-иммунотерапияВнутрипузырное введение БЦЖ показано при наличии неблагоприятных факторов риска: опухоли с высокой степенью злокачественности (T1G3), рецидивные опухоли, множественные опухоли (4 и более), нерадикальные операции (в краях отсечения очаги опухолевого роста), наличие карциномы in situ, агрессивное течение предопухолевых изменений уротелия, положительная цитология мочевого осадка после ТУР. БЦЖ (штамм RIVM, 2х108- 3х109 жизнеспособных единиц в одном флаконе). Режим БЦЖ - иммунотерапии: Индукционный курс: 6 еженедельных введений (1 раз в неделю в течении 6 недель). Поддерживающий курс: 3 еженедельных внутрипузырных вливаний на 3, 6, 12, 18, 24, 30, 36 месяцы. Внутрипузырное введение БЦЖ проводят по следующей методике: Содержимое флакона (2х108-3х109 жизнеспособных единиц БЦЖ в одном флаконе) разводят в 50мл изотонического раствора хлорида натрия и вводят в мочевой пузырь на 2 часа. Для облегчения контакта препарата со всей поверхностью мочевого пузыря пациенту рекомендуется изменять положение тела через определенные промежутки времени. Режим БЦЖ- иммунотерапии: Индукционный курс: 6 еженедельных введений (1 раз в неделю в течении 6 недель). Поддерживающий курс: 3 еженедельных внутрипузырных вливаний на 3, 6, 12, 18, 24, 30, 36 месяцы. В отличие от химиотерапевтических средств, БЦЖ нельзя вводить немедленно после резекции мочевого пузыря из-за возможности тяжелой системной инфекции. Лечение БЦЖ начинается обычно через 2-3 недели после ТУР. Чрезмерное использование лубрикантов для смазки катетера при проведении инстилляции может привести к клинически значимому снижению числа введенных жизнеспособных микобактерий и ухудшению контакта БЦЖ со слизистой мочевого пузыря. Поэтому для катетеризации уретры должно использоваться малое количество любриканта. Предпочтительно использование катетеров, не требующих смазки. При проведении внутрипузырной БЦЖ-иммунотерапии могут отмечаться как местные, так и общие реакции, наиболее частой из которых является лихорадка. Любой пациент с лихорадкой более 39,5°С должен быть госпитализирован, и ему должно быть назначено лечение, как при БЦЖ-сепсисе. Если лечение не начато быстро, сепсис может привести к смерти больного. Современные рекомендации для лечения БЦЖ-сепсиса: назначить комбинацию из трех противотуберкулезных препаратов (изониазид, рифампицин и этамбутол) в сочетании с высокими дозами кортикостероидов короткого действия. Пациенты с БЦЖ-сепсисом в анамнезе не должны более получать БЦЖ-иммунотерапию. Противопоказания к внутрипузырному введению БЦЖ: – ранее перенесенный туберкулез; – резко положительная кожная реакция на пробу Манту; – заболевания аллергической природы; – первичный иммунодефицит, ВИЧ-инфицирование; – емкость мочевого пузыря менее 150мл; – пузырно-мочеточниковый рефлюкс; – тяжелые сопутствующие заболевания в стадии декомпенсации; – иммуносупрессивная терапия (назначение БЦЖ допускается не ранее чем через 6мес. после завершения курса лечения); – выраженный цистит или макрогематурия (до исчезновения симптомов); – травматичная катетеризация или появление крови после катетеризации мочевого пузыря являются противопоказаниями для инстилляции БЦЖ в данный день. В отличие от химиотерапии БЦЖ-иммунотерапия, кроме снижения частоты рецидивов, приводит к снижению частоты прогрессирования опухоли и увеличивает выживаемость пациентов с поверхностным переходно-клеточным раком. БЦЖ-иммунотерапия показана пациентам с высоким риском рецидива и прогрессирования поверхностного рака мочевого пузыря (рак in situ, стадия Т1, низкодифференцированные опухоли), а также при неэффективности внутрипузырной химиотерапии при высоко- и умереннодифференцированных опухолях Та.
ЛЕЧЕНИЕ ИНВАЗИВНОГО РАКА МОЧЕВОГО ПУЗЫРЯ При первичном обращении инвазивная опухоль выявляется у 20–30% больных раком мочевого пузыря, причем у 20–70% из них (в зависимости от стадии и степени злокачественности) уже имеются регионарные, а у 10–15% – отдаленные метастазы. Золотым стандартом лечения инвазивного рака мочевого пузыря пузыря считается радикальная цистэктомия (категория А). Далее приведены различные варианты хирургических вмешательств. Хирургическое лечение При инвазивном раке мочевого пузыря применяются органосохраняющие (ТУР при Т2а и резекция мочевого пузыря) и органоуносящие (радикальная цистэктомия) операции. ТУР может также использоваться в качестве паллиативного метода остановки кровотечения при поздних стадиях РМП. Резекция мочевого пузыря. Резекция мочевого пузыря не является радикальной операцией и должна выполняться только при наличии противопоказаний к радикальной цистэктомии или при отказе больного от нее Показания к резекции мочевого пузыря: одиночная инвазивная опухоль в пределах мышечной стенки мочевого пузыря, низкая степень злокачественности опухоли, первичная (не рецидивная) опухоль, расстояние от опухоли до шейки мочевого пузыря не менее 2см, отсутствие дисплазии и рака in situ при биопсии свободной от опухоли слизистой мочевого пузыря. В ходе операции необходимо отступить от видимого края опухоли как минимум на 2см с полным выделением пораженной стенки. Резекция мочевого пузыря должна быть произведена на всю глубину, включая удаление прилежащей части перивезикального жира, с гистологическим исследованием краев резекционной раны. Операция сочетается с обязательной тазовой лимфодиссекцией. Последняя включает удаление наружных и внутренних подвздошных и запирательных лимфатических узлов от бифуркации общей подвздошной артерии до запирательного отверстия. При метастатическом поражении лимфоузлов объем лимфодиссекции может быть расширен. Если при гистологическом исследовании в краях резекционной раны выявляются опухолевые клетки (R1), выполняется радикальная цистэктомия. При вовлечении в процесс устья мочеточника после резекции мочевого пузыря и удаления опухоли производится уретеронеоцистоанастомоз (в различных модификациях). Оптимальной операцией при инвазивном раке мочевого пузыря является радикальная цистэктомия. Операция включает удаление единым блоком вместе с мочевым пузырем и перивезикальной клетчаткой: у мужчин – предстательной железы и семенных пузырьков с прилегающей жировой клетчаткой, проксимальных частей семявыносящих протоков и 1–2см проксимальной уретры; у женщин – матки с придатками и уретры с передней стенкой влагалища. Во всех случаях выполняется тазовая лимфодиссекция (см. выше). При развитии почечной недостаточности, обусловленной нарушением оттока мочи из верхних мочевых путей, как первый этап при удалении мочевого пузыря для временного отведения мочи, а также у неоперабельных больных выполняется паллиативная операция – перкутанная нефростомия. Все огромное количество методик по отведению мочи после цистэктомии можно условно свести в три группы. 1. Отведение мочи без создания искусственных резервуаров: а) на кожу; б) в кишечник. 2. Отведение мочи с созданием резервуара и выведением его на кожу. 3. Различные методы моделирования мочевого пузыря с восстановлением мочеиспускания (искусственный мочевой пузырь). Наиболее простой метод отведения мочи после удаления мочевого пузыря – на кожу (уретерокутанеостомия). Этот метод используется у ослабленных больных с высоким риском операционного вмешательства. На сегодняшний день наиболее удобным методом деривации (отведения) мочи является создания илеумкондуита по Бриккеру. При данном способе мочеточники анастомозируются в изолированный сегмент тонкой кишки, один конец которой в виде стомы выведен на кожу (операция Бриккера). При этом мочеточники анастомозируются с сегментом кишки, а сама кишка является своего рода проводником для мочи (Ileum Conduit). Моча при этом методе отведения выделяется на кожу постоянно, поэтому необходимо использование специальных клеящихся мочеприемников. При невозможности использовать тонкую кишку в качестве проводника для отведения мочи, можно использовать толстую кишку (чаще поперечно ободочную). Отведение мочи в непрерывный кишечник считалось удобным методом для больных, поскольку при этом нет открытых стом. Наиболее часто использовались различные методики уретеросигмоанастомоза. Основной недостаток метода – рубцовые деформации мест анастомоза с гидронефротической трансформацией почек, а также возможность развития кишечно-мочеточниковых рефлюксов и восходящего пиелонефрита. Частые случаи дефекации и острое недержание являются дополнительными побочными эффектами при данном виде операции. Больные, как правило, погибают от ХПН чаще, чем от прогрессирования опухолевого процесса. Поэтому эта методика в последнее время используется все реже. Оптимальным вариантом операции является создание искусственного мочевого пузыря из тонкой, толстой кишки и желудка с восстановлением нормального акта мочеиспускания. Показаниями к цистэктомии являются: – возможность выполнения радикальной цистэктомии; – нормальная функция почек (креатинин < 150 ммоль/л); – отсутствие метастазов (N0M0); – отрицательный результат биопсии простатического отдела уретры. Из методик операции наибольшее распространение получили методики Штудера (U. Studer), Хаутманна (E. Hautmann).   ЧТО ТАКОЕ УВЕРЕННОЕ ПОВЕДЕНИЕ В МЕЖЛИЧНОСТНЫХ ОТНОШЕНИЯХ? Исторически существует три основных модели различий, существующих между... 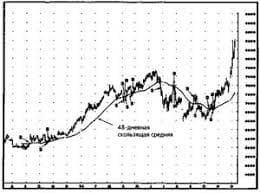 Что вызывает тренды на фондовых и товарных рынках Объяснение теории грузового поезда Первые 17 лет моих рыночных исследований сводились к попыткам вычислить, когда этот...  Что делать, если нет взаимности? А теперь спустимся с небес на землю. Приземлились? Продолжаем разговор...  ЧТО ПРОИСХОДИТ, КОГДА МЫ ССОРИМСЯ Не понимая различий, существующих между мужчинами и женщинами, очень легко довести дело до ссоры... Не нашли то, что искали? Воспользуйтесь поиском гугл на сайте:
|